

 https://orcid.org/0000-0002-5408-6263
https://orcid.org/0000-0002-5408-6263
El embarazo es una de las experiencias más importantes en la vida de las mujeres y sus familias, se trata de una etapa trascendental de vital importancia que en la mayoría de las ocasiones es sinónimo de felicidad y plenitud, aunque hay que tener en cuenta que también existen mitos e informaciones que en muchas ocasiones pueden proyectar en la mujer una percepción negativa de esta etapa. La gestación, además de ser un estado fisiológico de la mujer, constituye un periodo en que la embarazada tiene que adaptarse a los cambios físicos y psíquicos como pueden ser la nueva imagen corporal o los sentimientos de ambivalencia que, por un lado, hacen sentir a las mujeres la ilusión de tener un hijo y, por otro, presentar miedo a no desarrollar la capacidad de ser madre. Al igual que el embarazo, el parto también es un proceso fisiológico, pero también es un proceso que genera muchas dudas y miedos que ocasionan mucho estrés al que además cada mujer añade sus circunstancias personales. Con respecto a lo que sucede después del parto, en la madre se inicia una nueva etapa, el puerperio, en la que ocurren una serie de particularidades a nivel físico y psíquico que precisan una serie de conocimientos y habilidades, además el nacimiento de un hijo o hija representa un importante cambio en distintos aspectos de la vida de la mujer y de su pareja, si la tiene. Todo ello supone un reto que puede generar distintos estados emocionales, sentimientos y percepciones según la experiencia, las habilidades y la forma de ser de la persona para afrontar las situaciones nuevas.
Socialmente, el papel de la mujer variará en todos los niveles: familiar, de pareja, amistades, laboral y de ocio, estando en función de lo que se espera de ella, ya que existe una estrecha correlación entre lo que se espera de cada cual y el comportamiento que es adoptado según los mandatos de género preponderantes en la sociedad y los asumidos por ambos miembros de la pareja y su entorno familiar.
Por todo ello, adquiere especial importancia la preparación para conseguir una vivencia de la maternidad-paternidad de una forma armónica y placentera, que posibilite el vínculo afectivo con el futuro recién nacido. Para conseguir una vivencia positiva y dar respuesta a las posibles causas de estrés, en una etapa vital de satisfacción, los servicios sanitarios incorporan programas, protocolos y guías que intentan ayudar a que la maternidad y paternidad puedan ser vividas de la forma más sana y plena posibles. A estos programas se los conoce con el nombre de educación maternal-paternal, preparación al parto, educación prenatal o psicoprofilaxis obstétrica; en la gran mayoría de instituciones sanitarias de nuestro país son programas impartidos por matronas (profesional sanitario de referencia en el programa de salud de la mujer en atención primaria) y su objetivo es ofrecer una completa preparación al nacimiento que englobe toda la parte física del cuerpo que va a entrar en acción en el embarazo, parto, puerperio y lactancia, así como los conocimientos y habilidades, incluyendo toda la esfera emocional, que intervienen en el afrontamiento de la futura maternidad.
La preparación de las mujeres para la maternidad ha sido históricamente un proceso de transmisión de conocimientos entre las propias mujeres y, sobre todo, de madres a hijas, teniendo aún mucha importancia en la sociedad actual. La educación para la salud en forma de programas estructurados de educación prenatal incorpora las recomendaciones basadas en la evidencia científica. La atención a la salud en el embarazo, parto y puerperio es una prestación que se garantiza desde el sistema sanitario público a todas las mujeres residentes en el estado español, incluyendo dos tipos de actuaciones: una asistencial, dirigida a vigilar la salud de la mujer durante todo el proceso y otra de promoción de la salud que incluye la preparación a la maternidad y paternidad. Esta preparación se garantiza a través de la psicoprofilaxis obstétrica, que tanto a nivel individual como grupal, contribuye a la preparación física y psicológica de la madre para afrontar el embarazo así como los cambios que se van a ir presentando, el parto, su recuperación en el puerperio, la lactancia, los cuidados del recién nacido y a que la vivencia de todo el proceso sea lo más positiva posible.
Existen diversas formas de psicoprofilaxis obstétrica y algunas pueden ser más efectivas que otras. Hoy en día, desde la atención primaria, se desarrolla de forma diferente según las tradiciones de cada institución o de las matronas y profesionales de la salud que la planifican. Sin embargo, existe una demanda explícita de adecuar los programas y los recursos a la realidad actual y a las necesidades emergentes, así como de garantizar la formación en todos los ámbitos de los cuales se derivan necesidades, es decir, desde las dimensiones emocional, cognitiva, física y social. Los cambios sociales y los avances científicos de los últimos años hacen necesaria la revisión de los programas de educación para la salud en el embarazo, parto, posparto y crianza, con el fin de actualizar los existentes, unificando criterios a la luz de la evidencia científica.
Para una adecuada atención sanitaria al embarazo, parto y puerperio es necesario desarrollar la preparación maternal y paternal desde la promoción de la salud, con estilos de vida saludables. También resulta esencial contar con un enfoque biopsicosocial y con actuaciones tanto de forma individual, en la consulta de control del embarazo, como en grupos.
Desde los principios de la humanidad y durante un largo periodo de tiempo, tener un hijo ha sido un proceso duro y doloroso, no exento de correr peligro su vida y la de su prole. El embarazo era un enigma y apenas se tomaban medidas que ayudasen a tener un parto más seguro, el parto por tanto estaba lleno de sorpresas, que no siempre tenían un final feliz [1].
A lo largo de muchos años la experiencia del parto fue vivida por las mujeres como algo negativo, el dolor, el sufrimiento y el riesgo a no sobrevivir, hizo que el miedo al parto se instalase en casi todas las culturas, a todo esto cabe añadir la resignación cristiana de “parir con dolor”, como una consigna divina, el parto era algo impuro y había que purificarlo con el dolor [2].
La reducción de la mortalidad materna en el parto fue la lucha a lo largo de muchos siglos, los partos no eran atendidos con una asepsia debida y el desconocimiento del motivo de las hemorragias hacía que el dolor no fuera motivo de preocupación, más bien era normal que la mujer emitiese quejidos y gritos. El descubrimiento de los antibióticos y las medidas higiénicas, así como el conocimiento del proceso del parto con toda su complejidad, fueron fundamentales para favorecer un parto más seguro [2, 3].
No obstante las parteras han ido aplicando remedios mágicos, milagrosos, teñidos de supersticiones, acompañados de brebajes, tisanas e infusiones con el fin de paliar en lo posible las molestias del parto [1]. Pero fue el cloroformo uno de los primeros fármacos que supuso un cambio, posteriormente la morfina, empleada por primera vez en 1902. Otros tranquilizantes, como el diazepam y los derivados de la fenotiazina. Entre los barbitúricos, el pentotal sódico en perfusión continua aplicado durante la dilatación, tuvo que ser abandonado por su efecto pernicioso en el neonato [1, 2].
Durante muchos años después, la obstetricia quedó solamente confiada en el ámbito de las intervenciones quirúrgicas y a la simple acción del auxilio humano. Tenemos que llegar a 1777, cuando Madame Le Boursier Du Coudray imparte en Francia y con mucho éxito, cursos gratuitos para mujeres del pueblo sobre la manera de prepararse para el parto. Fue un hecho desafortunadamente aislado pero extraordinario, ya que hubo que esperar muchos decenios para encontrar el propósito sistemático y definido para una profilaxis del dolor en el parto. Fue alrededor de la mitad del siglo XIX, casi contemporáneo a la época de la anestesia clorofórmica y a los experimentos de James Simpson de aplicarla al parto, cuando se desarrolla en Europa una serie de estudios dirigidos a alcanzar la anestesia en el parto con métodos psicológicos, el principal de ellos fue la hipnosis [1, 3].
La preparación para el embarazo y parto se inicia en los años 1908 en EE.UU, cuando la Cruz Roja ofrecía clases sobre el cuidado de la madre y su bebé como parte de los cursos de salud en el hogar [4].
Pero hasta más adelante no se inicia el estudio más profundo del tema. Fue Dick-Read quien, en el año 1932 en Inglaterra, escribió que el miedo y la anticipación del dolor generan tensiones psíquicas y musculares para proteger el organismo; las tensiones musculares se oponen a la dilatación del canal del parto generando dolor al excitar las terminaciones nerviosas del útero que responden al exceso de tensión. A este proceso Dick-Read lo denominó síndrome de miedo-tensión-dolor, y para romper con él propuso la superación del miedo, eliminando la ansiedad y la tensión y sustituyéndolos por la calma y la relajación [5]. Para conseguirlo en el año 1933 se da la primera propuesta para dar un curso formal a la mujer embarazada mediante técnicas de relajación para disminuir el estrés y el dolor durante el parto, desarrolló cursos de preparación cuyos objetivos eran eliminar el miedo y la ignorancia, además de reducir las tensiones, mediante la información y los ejercicios de relajación física y respiratoria. A su método lo denominó "Parto sin temor" [4, 5].
Posteriormente en la década de 1940, en Rusia, surgen tendencias basadas en la filosofía Pavloviana que concluyen que el dolor es una reacción condicionada por estímulos sociológicos y religioso-culturales. Estas técnicas intentan separar el miedo al parto de las contracciones mediante la información, ideas positivas sobre la maternidad, técnicas activas de respiración que precisen esfuerzo y concentración, y la lucha contra la sensación de dolor a través de la relajación [1, 4, 5, 6]. Más tarde estas técnicas psicoprofilácticas fueron difundidas por Europa y América [4].
Por lo tanto podemos decir que el método psicoprofiláctico se originó en Rusia en 1947 y fue estructurado por los científicos Nicolaiev, Velvosky y Platonov, discípulos de Ivan Pavlov, quien recibió el Premio Nobel de Medicina por sus estudios sobre los reflejos condicionados y sobre la fisiología de la actividad nerviosa superior. Ellos se propusieron aplicar las teorías de su maestro sobre los condicionamientos corticales en el manejo y atención de las embarazadas, con la finalidad principal de prevenir o suprimir el dolor del parto. Al respecto Schwartz manifiesta que el nombre de parto sin dolor, es inexacto porque involucra una promesa que no siempre se puede cumplir [5, 6].
De acuerdo a lo anterior mencionado la finalidad principal del método no consiste en la supresión del dolor, sino en las favorables repercusiones que el aspecto educativo ejerce sobre la psicología y el comportamiento de la embarazada. A medida que el procedimiento se fue poniendo en práctica en varias partes del mundo civilizado, se fueron recogiendo muchas observaciones que ponían en duda la efectividad del método en cuanto a la supresión del dolor del parto, de ahí que se le propusieran otras denominaciones tales como preparación psicoprofiláctica de las embarazadas, parto soportable, parto humanizado, parto condicionado o método Lamaze, en sustitución del método parto sin dolor, que aún hoy en día defienden los franceses [5].
En 1952, Aguirre de Cárcer introdujo en España las ideas desarrolladas por Lamaze, llamando a su método Sofropedagogía Obstétrica. Era una preparación global a la maternidad que incluía a la pareja y agrupaba el método psicoprofiláctico, el parto natural, técnicas sofrológicas de Caycedo, dinámica de grupos, hipnosis, psicoanálisis, etc [6].
En torno a 1960 comenzaron a impartirse en los servicios de salud de nuestro país los denominados “Cursos de Psicoprofilaxis Obstétrica”, inicialmente en algunos centros sanitarios y a partir de la década de los ochenta, de forma generalizada dentro del Programa de la Mujer en Atención Primaria, tras la reconversión de la actividad profesional de la matrona. Su objetivo fundamental era reducir el dolor y la mejora en el afrontamiento del parto por la mujer a través de la información y la preparación física (técnicas de respiración, relajación, ejercicios de gimnasia, etc), en una época en la que la analgesia epidural no se había introducido en la obstetricia, por lo que coloquialmente se les llegó a denominar “Cursos para el parto sin dolor”. La generalización de la oferta de la analgesia epidural durante el parto hizo que los cursos cambiaran su enfoque e incluyeran otros temas [6, 7, 8].
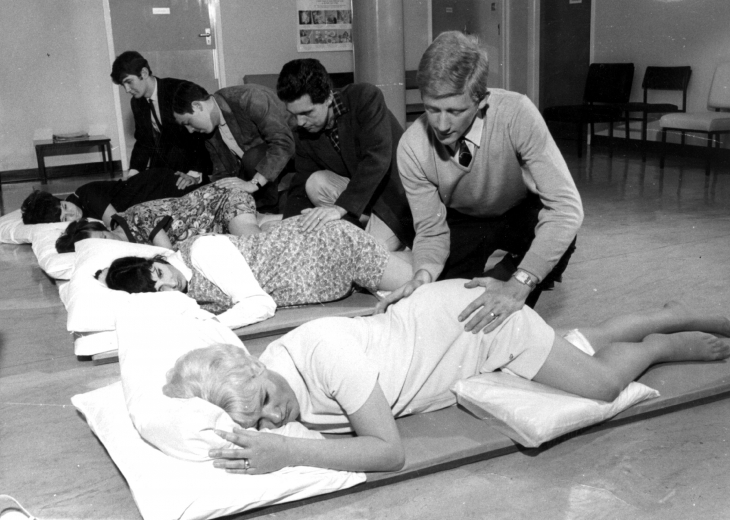
Figura 1. Clases prenatales en 1968 en el hospital de Margate, kent. Foto: Hulton archive / Getty.
Desde entonces los importantes cambios sociales llevados a cabo en nuestro entorno: la incorporación de las mujeres al mundo laboral, el retraso de la maternidad y la reducción de la natalidad, la disminución de las redes sociales de apoyo tradicionales para la crianza, han contribuido a que las mujeres en la actualidad perciban la maternidad, al mismo tiempo como enriquecimiento y como pérdida de control en alguna parcela de su vida. Por otra parte, nos encontramos en un momento en que la figura del padre está ganando terreno en el ámbito doméstico, muchos hombres empiezan a reivindicar una vivencia diferente de la paternidad y una revaloración de su papel durante el embarazo, el nacimiento y la crianza de sus hijos e hijas, poniéndose en cuestión los papeles masculino y femenino tradicionales. Es en este escenario donde se desarrollan muchos de los conflictos familiares asociados a estos cambios [6, 7, 8].
A la acelerada transformación de nuestra sociedad, hemos de añadir también el cambio de paradigma en el modelo de atención al embarazo, parto y nacimiento al que estamos asistiendo en los últimos años, basado en el respeto a la fisiología, al protagonismo de la mujer y al ejercicio de su autonomía; junto con una atención personalizada y basada en la evidencia científica. En este contexto es necesario que las ventajas del parto fisiológico sean bien conocidas y que las mujeres recuperen la confianza en su capacidad para parir, como están recuperando la confianza en su capacidad para amamantar. Para que las embarazadas puedan ser las protagonistas de sus propios partos deben de estar bien informadas y sentirse seguras de sus posibilidades [6, 7, 8].
Los grupos de preparación prenatal son un espacio privilegiado para proporcionar información de calidad y promover el empoderamiento que las mujeres y sus parejas necesitan para afrontar el embarazo, parto, nacimiento y crianza de una forma satisfactoria. Cada vez son más las gestantes y parejas que demandan un nuevo tipo de preparación grupal, adecuada tanto los cambios socioculturales que se han producido en los últimos años, como a nuestra actual comprensión de los fenómenos del parto y nacimiento [6, 7].
No sería hasta mediados del siglo XVIII cuando se inicia el primer estudio sistemático de lo que suponía un estado psicofisiológico especial que más tarde se conocería con el término de hipnosis. Franz Antón Mesmer (1734-1815), doctorado en Medicina y Filosofía a sus 35 años en Viena, escribió su tesis doctoral titulada “De planetarium influxu”, influenciada por las teoría de Paracelso sobre la interrelación entre los cuerpos celestes y el ser humano. Mesmer formuló la famosa “Teoría del Magnetismo Animal”, que nos venía a decir que todo ser vivo irradia un tipo de energía similar o parecida al magnetismo físico de otros cuerpos y que puede transmitirse de unos seres a otros, llegando a tener una aplicación terapéutica. El médico austriaco se instaló en París y con el paso del tiempo, fue tan grande su influencia y tan extendida su fama, que se convirtió en el médico tanto de los pobres y desheredados, como de los ricos y poderosos, incluso del mismísimo rey de Francia [1].
Un cirujano escocés llamado James Braid (1795-1860) fue el primero en acuñar el término hipnosis enunciando una de las formas que lo explicaban: “la fijación sostenida de la mirada, paraliza los centros nerviosos de los ojos y sus dependencias que alterando el equilibrio del sistema nervioso, produce el fenómeno”. Pero fue Michael Yapko quien definió la hipnosis como “un proceso de comunicación influyente, en el cual el operador saca y guía las asociaciones internas del paciente a modo de establecer o reforzar asociaciones terapéuticas en el contexto de una relación mutuamente responsiva y colaborativa y orientada a una meta” [1, 9].
En este periodo en París La Escuela de Charcot y en Nancy, La Escuela de Bernheim se convierten en promotores de las atrayentes investigaciones sobre la hipnosis clínica, de ellas se obtienen varias aplicaciones en la cirugía y como no en la analgesia del parto [1].
En 1850 son los experimentos de Gerling y de Lafontaine, pioneros en sentar las bases de las técnicas hipnóticas. En 1880, la Doctora Dobrovolskaja repite en Rusia los experimentos, simultáneamente Liébeault en Suiza, con la hipnosis sugestiva obtienen analgesia completa y prolongada durante el parto [1, 10]. En 1890 Le Menant Des Chesnais obtiene una analgesia completa disociando el dolor de las contracciones del útero en hipnosis [1, 11].
En Rusia, Pavlov publica en 1927 “Lecciones sobre las actividades de los hemisferios cerebrales” y en 1931 “La Fisiología del estado Hipnótico”, estableciendo nuevas bases fisiológicas para la interpretación de la hipnosis y sus aplicaciones en el parto. Rusia crea la escuela “Hypnotari” para preparar a las mujeres con sugestiones hipnóticas al parto sin dolor. Pero por problemas técnicos y organizativos (falta de técnicos preparados), la dependencia entre la mujer y el hipnotizador, limitaba poder ser hipnotizadas gran número de mujeres de parto y por supuesto los problemas de adormecimiento posthipnótica, declinaron abandonar esta técnica [1].
A primeros de siglo XX comienzan los ensayos de lo que posteriormente llegaría a llamarse preparación al parto a cargo de fisioterapeutas suecas, que inician la puesta en marcha de ejercicios de gimnasia prenatal [1].
El Dr. Grantly Dick Read, médico del Reino Unido, observó cómo las mujeres sin miedos ni emociones negativas daban a luz mucho mejor. Llegó a la conclusión de que el dolor era inducido por el miedo, que desencadenaba mecanismos de defensa en forma de tensión muscular, formando un triángulo dolor-miedo-tensión. En 1933 publicó el famoso libro “Childbirth Without Fear” (Parto sin temor), creando un método educativo llamado “Método Psicoprofiláctico”, se basaba en tres puntos fundamentales [1, 12, 13]:
Más tarde fue definido como “Natural” en el libro “Natural Childbirth” basado en la educación teórica y bienestar mediante relajación. El método Read influyó, por lo tan- to, en la preparación de la embarazada cambiando la sugestión hacia una elevación del umbral del dolor, combatiendo el miedo, distrayendo la conciencia y preparándose para anticiparse al proceso y de esta forma, reforzar sus propias capacidades de autocontrol y conducción del parto [12].
Read estaba convencido que el estado emotivo de la mujer es el principal responsable de cómo se va a desencadenar el parto, ya que el miedo es una emoción desagradable suscitada por una situación de peligro que puede ser real o fantasmal. En el parto el miedo exacerbado es desproporcionado en el caso de un parto presumiblemente normal. Read dijo que “El deseo instintivo de la maternidad ha sido sumergido en el agitado océano del dolor y del peligro” y explicó las consecuencias de tal asociación con la teoría de los reflejos condicionados de Pavlov. El estado de tensión que condiciona el miedo y el dolor origina una actitud de postura de alerta de tipo simpático-tónico, capaz de frenar la musculatura uterina. Es una hipótesis simple pero sumamente eficaz en el desarrollo del proceso del parto. Con el método de Read, se rompió el círculo cerrado de dolor-miedo mediante la educación a la mujer embarazada, la fisioterapia y la psicoterapia. La relajación con el método de Read es inducido, por tanto pasivamente soportado por la mujer embarazada. A pesar de que Read fue muy criticado por su pasividad y falta de una técnica precisa y sistemática, nadie puede poner en duda su gran contribución a la psicoprofilaxis obstétrica moderna [1, 12, 14].
Paralelamente a la escuela inglesa de Read y bajo las primeras influencias de los estudios de Pavlov sobre los reflejos condicionados, que junto con una de sus discípulas la Dra. Erofeeva, consideraban que la unión útero-dolor fuera un reflejo condicionado, y como tal el dolor del parto pudiera ser anulado por otros reflejos condicionados. Según esta teoría, es suficiente que la parturienta aprenda a respirar con ritmo particular, superficial y acelerado para que la contracción uterina pierda su conexión con el dolor para acoplarse con un nuevo condicionamiento: la respiración. En efecto, Pavlov había demostrado que: “Si otro punto del sistema nervioso central entra en acción por medio de estímulos externos e internos correspondientes, esto causa una inmediata disminución o la completa desaparición del reflejo condicionado pre-existente, es decir el reflejo condicionado se vuelve más débil o desaparece” [1, 15, 16].
El método de los reflejos condicionados fue expuesto por Velvoski, un psiquiatra que en 1949 definió el dolor como “Un fenómeno no hereditario pero mutable, por lo tanto vendible mediante un simple análisis de sus orígenes y una adecuada re-educación de las reacciones”. Su similitud con las ideas de Read, ambos con la influencia evidente de la escuela psicoanalítica de Freud, tratan de inhibir los condicionamientos creados por los miedos sociales, históricos y religiosos: a la mujer se le han impuesto una serie de sufrimientos que ha de pasar por el mero hecho de ser mujer, sufrir para parir con un natural fatalismo, exagerado por las palabras, las escrituras, las imágenes, que tienden a elaborar un estado de conflicto tendente a la autoculpa y al autocastigo [1, 16].
Por todo ello es fundamental el cambio conceptual que introdujeron estos autores, especialmente Platonov, al afirmar que la reeducación de la mujer embarazada tiene un preciso efecto de negación sobre el dolor, en cuanto no se limita solamente a tranquilizar, pues la conduce, explicando los mecanismos del parto, a participar activamente en el parto, al que añade el conocimiento de un particular ritmo respiratorio superficial y acelerado asociado a las contracciones uterinas. Así la respiración-contracción se convierte en un nuevo reflejo condicionado que anula el antiguo contracción-dolor [1, 16].
En 1951, Fernand Lamaze después de haber ido a Kiev a la Clínica de Nicolaev, aprendió el método ruso y lo difundió con entusiasmo en París y por el resto de Euro- pa, iniciando la nueva era de la Psicoprofilaxis obstétrica en occidente. Lamaze añade en su método la gimnasia prenatal, la relajación muscular con la técnica de Shultz, los ejercicios de grupo, instrucciones para respirar de diferentes formas según el periodo del parto, técnicas respiratorias de pujo y creación de reflejo también. Tuvo tanto éxito que pronto se hizo eco en Europa y América. La novedad más significativa fue que añade un ambiente especial de cordialidad y la presencia en el parto del compañero [1, 17].
Es una escuela científica, que tiene como objetivo el estudio de la consciencia y la conquista de los valores existenciales del ser. Fue fundada por el médico neuropsiquiatra Dr. Alfonso Caycedo en 1960 en Madrid [1, 18, 19, 20].

Figura 2. Dr. Alfonso Caycedo [19].
La palabra sofrología viene de las raíces griegas: SOS (equilibrio), PHREN (psique) y LOGOS (estudio). Etimológicamente significa el estudio de la consciencia en equilibrio [1, 18].
La Sofrología es una disciplina que utiliza técnicas de relajación y de imaginación como medio para el desarrollo del bienestar psicofísico del ser [1, 20].
Los comienzos de la Sofrología tienen su origen en Madrid en 1960: el Dr. Caycedo, neuropsiquiatra, en calidad de médico interno del hospital Provincial de Madrid, bajo la dirección del profesor López Ibor, crea la Sofrología, con el objetivo de ofrecer una alternativa terapéutica al enfermo mental que no fueran los electrochoques y los comas insulínicos (la psicofarmacología estaba en fase experimental). Funda la Sofrología como una escuela que estudia la consciencia del ser humano tanto sano como enfermo [1, 18, 19, 20].
Con el fin de conocer formas de meditación que produjeran modificaciones en los estados de consciencia que pudieran servir como terapia en psiquiatría, el Dr. Caycedo viaja a la India en 1964, visita los centros budistas de meditación. Realiza varias entrevistas con el Dalai Lama y viaja a diferentes monasterios en Japón en donde estudia el Zen japonés [18, 19].
Tras estas experiencias, el Dr. Caycedo crea los primeros tres grados de la Relajación Dinámica como método de entrenamiento adaptado a la mentalidad occidental. El primer grado, derivado del yoga, el segundo, derivado del budismo tibetano y el tercero, derivado del Zen [1].
La sofrología ofrece una metodología para que el individuo conozca de forma vivencial su propia consciencia. A nivel preventivo, aporta un método de entrenamiento (la Relajación Dinámica de Caycedo) para toda persona que quiera conocer mejor su consciencia, desarrollar sus capacidades, adquirir mayor resistencia ante problemas de origen psicosomático y conquistar una mejor calidad de vida [1, 21].
Consta de doce grados. Divididos en tres ciclos [1, 21, 22].
La práctica del primer grado (grado corporal) de la RDC facilita la toma de consciencia del esquema corporal: el movimiento, el tono muscular de las diferentes partes del cuerpo, el tipo y ritmo respiratorio, las pulsaciones del sistema circulatorio, las sensaciones corporales, tales como el calor, el hormigueo, etc. La práctica termina con ejercicios de concentración e imaginación. Promueve el desarrollo de una relación positiva con el cuerpo, en el que la persona aprende a disfrutar de su presencia (la somatización positiva), aumentando la confianza en sí mismo, el control emocional, la ilusión por las cosas, etc.
La práctica del segundo grado (grado mental) y tercer grado (integración cuerpo-mente) de la RDC promueve la toma de consciencia de los procesos sensitivos, cognitivos y emocionales. El individuo aprende a ser más consciente de la importancia de los cinco sentidos, de sus pensamientos (positivos y negativos) y de sus emociones como la alegría, la tristeza, la ilusión, el enfado, etc., y su repercusión sobre el cuerpo (las somatizaciones).
Las técnicas de imaginación facilitan el desarrollo de la capacidad de recordar momentos pasados positivos (técnicas de preterización) y de anticipar el futuro (técnicas de futurización) de forma armónica y optimista.
El individuo aprende a descubrir y cambiar las actuaciones negativas por otras neutras o por otras positivas (control emocional).
El cuarto grado de la RDC promueve la toma de consciencia y el desarrollo fenomenológico de los valores del individuo, tales como el valor del cuerpo, de la mente, de la consciencia, de la libertad, de la responsabilidad y de la dignidad del ser, entre otros.
En los grados quinto a octavo (ciclo radical) se profundiza la toma de consciencia de la energía vital presente en el ser humano a lo largo de su vida. Se trata de forma vivencial el desarrollo de la consciencia humana.
En los grados noveno a duodécimo (ciclo existencial) se desarrolla la vivencia de la libertad, la responsabilidad y la dignidad.
El método Caycedo aumenta el conocimiento de sí mismo a nivel corporal, mental, emocional y conductual. Facilita la toma de consciencia de las tensiones psicofísicas en la vida cotidiana y ofrece herramientas útiles para controlarlas. Aporta técnicas para desarrollar las capacidades y los valores de la persona.
La Sofrología tiene sus bases en la visión fenomenológica de la persona.
A diferencia de la hipnosis, la Sofrología hace énfasis en el hecho de que la persona es plenamente consciente y autónoma durante su entrenamiento.
Se aplica las técnicas sofrológicas en la cirugía ginecológica, en los problemas de menopausia, de esterilidad, en los problemas sexuales. En cada uno de estos casos, la sofrología cuenta con protocolos específicos que se acoplan de forma complementaria al tratamiento médico y que ayudan a la mujer a aceptar o tratar situaciones existenciales difíciles [1, 18, 19].
La Sofrología en la maternidad da un enfoque holístico a la pareja. Además de vivir plenamente el embarazo, controlar la ansiedad y malestar durante el parto, la metodología sofrológica ayuda a crear un ambiente sofrónico en la vida de una familia que se amplía [1, 18, 19, 21, 22].
A nivel preventivo puede evitar trastornos postnatales y psiquiátricos, como la depresión postnatal, problemas con la aceptación de la maternidad [23].
En 1960 supuso una gran revolución, su objeto fundamental fue conseguir una “urdimbre afectiva”, es decir que la mujer y su pareja adquieran conocimientos y habilidades para poder prepararse para vivir con toda intensidad su maternidad [1].
Cárcer fue el divulgador de los métodos de la Psicoprofilaxis, en un principio fue discípulo de Lamaze, posteriormente contactó con el Dr. Caycedo, siguiendo sus enseñanzas utilizó la sofrología en sus cursos y cambió el término de su método denominándolo Sofropedagogía Obstétrica [1].
El gran éxito de A. de Cárcer fue conseguir introducir su método en el Sistema Nacional de Salud, abriendo el primer centro que él mismo dirigió en el Hospital La Paz en 1965. A ello ha de añadirse la relación magnífica con las matronas, organizó cursos para que se formaran y pudieran poner en marcha los cursos siguiendo su método. Los cursos de Educación Maternal consisten en charlas informativas y prácticas de relajación en dos grados, según el entrenamiento autógeno de Schultz. Las respiraciones utilizadas eran torácicas y de frecuencia elevada, más tarde sustituyó estas respiraciones por abdominales profundas que denominó sincrónicas [1].
Las nuevas corrientes vinieron de la mano de Leboyer hacia 1974, quien completa las anteriores escuelas, su gran reto fue humanizar el parto, defiende un parto sin violencia, tratando de rodear al nacimiento de un ambiente libre de agresividad, ruidos, luces…al poner de manifiesto por primera vez el estado de ansiedad que supone para el niño el nacimiento, pasar de un medio que conoce y en el que se siente seguro a otro, semigrávido, con cambios de temperatura, luces, ruidos etc… el cuidado esmerado del ambiente, las luces, el frío y sobre todo ser colocado inmediatamente en el vientre de la madre propician un nacimiento más relajado y humano [1].
Técnica complementaria que se define como arte y ciencia de la afectividad de Weldman, que usa el contacto táctil como medio de comunicación. Su técnica está basada en el tacto de la madre y del padre, asociado a la expresión no verbal y la comunicación verbal. Su efectividad está basada en la teoría que el niño es capaz de establecer una relación afectiva intraútero con su madre y padre facilitándole el parto y sintiéndose más seguro [1].
En 1992 Thomas Verny inicia un nuevo método basado en el vínculo afectivo con el niño que va a nacer, utilizando la armonía con música, relajación profunda, visualización y masaje. Demuestra junto con otros estudios realizados en diversas universidades y hospitales americanos, que el bebé antes de nacer en el útero puede oír, sentir e incluso formar un nivel rudimentario de conciencia, por lo que la relación que tiene con su madre va a ser determinante para la formación de su personalidad y las aptitudes como ser humano. Potenciar emocionalmente a la madre, no solo educándola para el parto y la crianza del bebé, sino además crear un vínculo inviolable y permanente que con el padre constituirán las bases que les unan toda la vida [24, 25].
El programa contiene las siguientes actividades: escribir un diario, trabajar los sueños, relajación profunda, visualización, visualización guiada, música, diálogos con la pareja, afirmaciones, estimulación táctil, estimulación verbal, etc [1].

Figura 3. Matronatación prenatal.
La guía de atención al embarazo y puerperio editada por el Ministerio de sanidad, servicios sociales e igualdad en 2014 destaca que la educación perinatal para la preparación al nacimiento sigue siendo un componente esencial de la atención sanitaria durante el periodo prenatal, aunque también menciona que se debe promover la implementación de prácticas basadas en la evidencia. Facilitando la participación informada de las gestantes y sus parejas en su propio embarazo, parto y puerperio, consiguiéndose así una mayor satisfacción y mejores resultados [1].
A principios del siglo XX se desarrollan en toda Europa estudios tendentes a alcanzar la analgesia en el parto con medios psicológicos [8]. A mediados del siglo XX estos métodos obtuvieron buenos resultados perinatales con lo que se desarrollaron y extendieron por todo el mundo [41, 42].
En el siglo XXI la salud materno-infantil y la vinculación afectiva en torno al nacimiento son tan importantes que constituyen el eje de múltiples directrices de salud a nivel mundial [44], y el cuerpo de numerosas investigaciones internacionales [43]. Sin embargo, a pesar de la importancia de la educación prenatal, según las últimas revisiones hoy no se conocen ni los resultados ni los mejores enfoques educativos [45]. Esta situación hace necesario que se plantee estudiar y analizar las escuelas más representativas de educación prenatal [46, 47, 48, 49, 50].
Los principales programas de educación perinatal que más se han usado para la preparación al nacimiento son [1]:
Método de la Hipnosis (1922). La Escuela de hipnosis y sugestión vigil. La escuela de Charcot (Paris) y la escuela de Berhein (Nancy) investigaron sobre la hipnosis clínica. En 1922 los obstetras Schultze y Rhonhof comprueban que la introducción de sesiones educativas anteriores al parto reduce el tiempo para lograr el estado hipnótico. En 1923 Kogerer, utilizó la autosugestión posthinóptica. Estas dos técnicas tuvieron dificultades por lo que se buscaron nuevos métodos para aliviar el dolor en el parto [51, 52].
Método de la Escuela Inglesa (1932). El tocólogo Grantly Dick Read publicó en 1932: "Natural Childbirth" (Parto natural) [1, 5]. Entiende el parto como un fenómeno fisiológico en el que el dolor es engendrado por el miedo que desencadenan los mecanismos de defensa en forma de tensión muscular. Crea el triángulo Miedo-Tensión-Dolor y desarrolla un método con charlas explicativas, relajación, técnicas respiratorias y estrategias que potencien la confianza en el equipo asistencial. No valora los ejercicios gimnásticos y advierte en contra del entrenamiento muscular. Se ha difundido por todo el mundo y ha sufrido muchas variaciones [4, 5, 52].
Método de la Escuela Rusa. Paralelamente los Drs. Velvoski, Platinov y Nikolaiev, que trabajaban con hipnosugestión buscaron nuevos caminos (Psicoprofilaxis Obstétrica) [54]. De acuerdo con la teoría del condicionamiento de Paulov concluyeron que el dolor en el parto es una reacción condicionada por estímulos sociológicos y religioso-culturales. Proponen descondicionar el miedo mediante lenguaje aséptico, relajación (Schultze), ideas positivas, exaltación de la maternidad e información obstétrica. Para que la mujer tome un papel activo introducen ejercicios respiratorios y musculares. Realizaron un método sencillo y accesible, lo que favoreció su difusión en toda Rusia, Europa oriental y China [1, 4, 5, 6].
Método Lamaze (1960). La Escuela Francesa del Dr. Lamaze aprende de la escuela rusa y conoce la inglesa. Crea un modelo que insiste en la necesidad de un ambiente cordial con la presencia del compañero [55]. Su colaborador, el Dr. Vellay, insiste en el poder terapéutico de la palabra y de la actitud activa de la mujer [56]. Posteriormente Leboyer en su libro "Nacimiento sin violencia" (1975) populariza las técnicas ambientales de los paritorios y la inmersión de los recién nacidos en una pequeña bañera de agua caliente por lo que se le considera el precursor del parto en el agua [57]. En definitiva consiste en la preparación de las parejas para un parto no medicado, con el objetivo de promover y apoyar el nacimiento normal a través de la educación perinatal. Las características clave del método Lamaze fueron la respiración profunda controlada, el masaje ligero, la concentración en un punto focal, el apoyo activo de un entrenador y el control de la mujer sobre su cuerpo [55]. Lamaze contemporáneo es bastante diferente. La piedra angular de la preparación de Lamaze es una filosofía que afirma: el nacimiento como normal y natural, la capacidad inherente de las mujeres para dar a luz, la importancia del nacimiento en las mujeres y el efecto del proveedor de atención médica y el lugar de nacimiento en las experiencias de parto de las mujeres [58]. La respiración es solo una de las muchas estrategias de comodidad que se enseñan en las clases de Lamaze. Ahora se alienta a las mujeres en las clases de Lamaze a trabajar con sus labores, encontrar consuelo en respuesta a sus contracciones y presionar en respuesta al impulso de empujar, en lugar de controlar sus cuerpos. El enfoque de las clases es ayudar a las mujeres a tener el parto más seguro y saludable posible [59, 60]. En la que recomienda 9 clases grupales (seis de 2 horas, dos de 3 horas, una de 7 horas) y 1 clase individual de 3 horas [1, 3, 4, 6, 7].

Figura 4. Dr. Fernand Lamaze a la izquierda [55].
Método de la Escuela Española (1955). La matrona Consuelo Ruiz presenta su libro "El parto sin dolor" con las nuevas tendencias [61]. En 1956, Aguirre de Cárcer funda la escuela de "Sofropedagogía Obstétrica o Educación Maternal" y da un cambio sustancial al dejar el enfoque del dolor en el parto por el de conseguir un nuevo patrón sociocultural, donde la mujer y la pareja, adquieran los conocimientos necesarios para afrontar su parto con serenidad, habiendo disminuido sus miedos, viviendo este momento trascendental en su vida con plena conciencia y satisfacción porque esta experiencia va a repercutir en el hijo al favorecer el desarrollo de la "Urdimbre Afectiva" [1, 62]. En 1959, el Seguro Obligatorio de Enfermedad le encomienda un programa y en 1986 la Educación Maternal se contempla en la cartera de servicios del Sistema Nacional de Salud. Esto facilita su difusión y favorece un gran desarrollo posterior [63].
Método ICEA (1960). Se funda la International Childbirth Educators Association (ICEA), que evoluciona el método Lamaze. Es una organización sin ánimo de lucro que promueve que las mujeres y sus parejas tengan libertad de elección a partir del conocimiento de las alternativas de parto. Su orientación está centrada en el cuidado de la maternidad y el cuidado del recién nacido desde la familia. Se respeta la individualidad de la mujer y su sentido de autonomía [64].
Método Bradley (1965). Robert Bradley, desde su libro "La Participación del Hombre en el Parto Natural", defiende que la pareja es la persona que debe asegurarse que la mujer esté en un ambiente seguro, tranquilo y que debe conocerla bien para poder ayudarla en este proceso. Capacita a los padres para ser los entrenadores de sus mujeres con instrucción, técnicas de relajación y masaje. Es el pionero en el entrenamiento de los padres (Academia Americana de "Marido-Entrenado Parto") [65]. Concibe el nacimiento como un proceso natural y promueve evitar la analgesia para el dolor y el intervencionismo medico durante el parto normal y el posparto. Aquí se imparten un total de 12 clases, 1/semanal, que se iniciarán en el quinto mes de gestación [1, 3, 4, 6, 7].
Método Mindfulness (1970). Kabat-Zinn desarrolla el Método Mindfulness-Based Childbirth and Parenting (MBCP) en la Universidad de "Massachusetts Medical School to childbirth", basándose en la conciencia de Reducción de Estrés. Este método enfatiza en el desarrollo de la conciencia del momento presente a través de la meditación, el yoga y la atención plena en la educación al parto. Los resultados indican que disminuye la depresión y la ansiedad relacionada con el embarazo. Está dando lugar a nuevos modelos como "CenteringPregnancy" [66, 67, 68].
Método Active Birth Mouvement (1970). En los años 70, Sheila Kitzinger rescata la sabiduría del cuerpo de la mujer para parir. Autora de "Pare a tu manera: Elegir un parto en casa o en un centro de partos", propone que la mujer sintonice con las contracciones como ella sienta que logra armonía y ritmo y que adquiera el conocimiento para tomar sus propias decisiones. La presencia del esposo, la instructora y la partera, crean el ambiente favorable para el parto. Su colaboradora, Janet Balaskas, crea la corriente del Active Birth Mouvement y propone la práctica de yoga adaptado al embarazo [69].
Método Odent (1977). El obstetra francés Michel Odent populariza el alumbramiento en el agua y funda el Primal Health Research Centre. Orienta su trabajo a ayudar a que cada mujer pueda escoger el modo en que dará a luz siguiendo sus propios instintos y respetando en todo momento el proceso fisiológico del parto. Postula que la situación emocional de la madre embarazada es determinante en el futuro tanto psíquico como físico del individuo, también señala la importancia temporal del parto y de los momentos posteriores sobre el desarrollo de la persona. Destaca el papel de las hormonas del parto (oxitocinas y endorfinas) y aporta numerosas investigaciones [70].
Método Mongan (hypnobirthing, 1989). En 1990 Marie Mickey desarrolla el método Mongan, conocido como Hipnoparto. Parte de la premisa de que todas las mujeres tienen en sí el poder de llamar a sus instintos naturales para lograr el mejor parto para su bebé y para ellas. Trabaja con las madres y sus familias las expectativas de nacimiento y el afrontamiento positivo de las experiencias. Cuidan mucho el lenguaje, enseñan respiración, relajación, visualización, auto-hipnosis y hacen hincapié en que el parto no tiene que ser doloroso [71]. Promueve una educación para el parto natural, relajada, reforzada por técnicas de la hipnosis. El método defiende que en ausencia de miedo y tensión, el dolor intenso no tiene por qué ser importante durante el trabajo de parto. Se impartirán un total de 5 clases de 2,5 horas [1, 3, 4, 6, 7].
Birthing from Within (1998). Pam England y Rob Horowitz concibieron un enfoque holístico de preparación para el parto y el postparto conocido como Birthing From Within (Dar a luz desde dentro). Además de la información sobre el parto y crianza, trabajan la introspección y el autodescubrimiento desde la perspectiva de la experiencia de la propia mujer a nivel interno [72]. Se insiste en cultivar una actitud de atención plena, en la que se toma consciencia del parto, haciendo lo mejor en cada momento. 12 horas de clases (seis clases de 2 horas y cuatro clases de 3 horas, o en un fin de semana intensivo) [1, 3, 4, 6, 7].
Birth Works (1994). Promueve una filosofía que desarrolla la autoconfianza de la mujer, la confianza y fe en la capacidad innata de dar a luz. En 10 clases de 2,5 horas [1, 3, 4, 6, 7].
Calm birth (2005). Compra de CD. Basado en la meditación y la medicina mente-cuerpo [1, 3, 4, 6, 7].
Hoy día los diferentes métodos de preparación a la maternidad tienen en común el deseo de crear en la mujer embarazada la conciencia de participar de forma activa y responsable en el nacimiento de su hijo, con actitud de colaboración racionalizada, consciente y libre. La preparación psicológica básicamente pretende el descondicionamiento de las ideas negativas respecto al parto, fruto de un patrón cultural atávico, y en la programación, mediante un entrenamiento adecuado de reflejos condicionados nuevos que logren inhibir las sensaciones dolorosas durante el parto. El círculo vicioso temor-tensión-dolor se rompe, así al desaparecer el temor aparece en su lugar una actitud positiva frente al parto. Este entrenamiento se logra mediante la información pormenorizada del parto y de la relación patogénica del dolor [1, 3, 4, 6, 7].
Esta libertad proporcionada por la información y el conocimiento suprime las tensiones y la angustia, consiguiendo armonizar el proceso del parto y conseguir vivirlo con toda la intensidad y madurez que se merece, dignificando a la maternidad y proporcionando todos los elementos necesarios para crear un vínculo afectivo con el bebé imprescindible en su desarrollo. Por tanto el curso de Educación Maternal no finaliza con el nacimiento, sino que debe continuarse durante el puerperio, tanto en atención en consulta, como en sesiones de apoyo y recuperación postparto [1, 3, 4, 6, 7].
Si se revisa la literatura científica, las guías de práctica clínica de atención primaria, los manuales de obstetricia, etc., se puede encontrar educación maternal, psicoprofilaxis obstétrica, preparación para el parto, preparación para el nacimiento, preparación para la maternidad y la paternidad, educación grupal en el embarazo, parto y puerperio como algunos de los términos que se utilizan para denominar a un programa de educación sanitaria en la etapa prenatal, que se encuadra dentro de las actividades básicas de prevención y promoción de la salud [6, 8, 73]. Aunque con diferentes nombres, todos persiguen un rango de objetivos comunes [73] y comprenden un rango de medidas educativas y de apoyo que ayudan a los padres y futuros padres a comprender sus propias necesidades sociales, emocionales, psicológicas y físicas durante el embarazo, el trabajo de parto y la paternidad [74].
Las matronas de Atención Primaria, responsables del desarrollo de esta actividad en nuestros servicios de salud desde su inicio, han realizado un gran esfuerzo para ir adaptándose a las nuevas necesidades, modificando los contenidos y la metodología de los programas de educación prenatal. Pero esta adaptación se ha ido produciendo de manera individual y de forma desigual, sin ir acompañada de una actualización formativa institucional y una adecuación de los recursos [6].
Por todo ello, se ha considerado necesario, aprovechando toda la riqueza de la experiencia acumulada hasta la actualidad, la elaboración e implantación los programas de educación prenatal o de preparación para la maternidad y paternidad, con el objetivo de establecer un marco común de actuación [6, 8, 75, 76, 77, 78, 79] que en la actualidad tiende a dar una atención más humana y cercana, en que la mujer sea la protagonista de su propio embarazo y parto, dejando atrás un modelo medicalizado [73, 79].
El Plan de Calidad del Sistema Nacional de Salud del Ministerio de Sanidad y Consumo señala el papel cada vez más central de la ciudadanía en los sistemas de salud modernos, originando la aparición de un nuevo modelo de atención a la salud centrado en los pacientes y usuarios, aspecto que representa la base para el desarrollo de las nuevas estrategias [6, 8, 79]. Otro cambio significativo en la dispensación de la atención prenatal en nuestro país es la modificación en los últimos años del nivel de atención sanitaria, pasando la mayoría de la asistencia desde la atención especializada a la atención primaria [76, 77].
Los defensores de la preparación para el parto han tratado de persuadir a las mujeres embarazadas de que la preparación educativa para el parto es un componente esencial de la transición a la maternidad. Inicialmente, este punto de vista correspondía a las mujeres embarazadas que estaban buscando los nacimientos no medicalizados como refugio de los tratamientos inhumanos de dar a luz a mediados del siglo XX. La asistencia a estos programas ha disminuido y la preparación para el parto se encuentra actualmente en una encrucijada [80].
El porcentaje de mujeres que solicita participar en un programa de educación maternal en nuestro país es bajo, entre un 26% y un 45% [73], a pesar de ser un programa que se oferta en la cartera de servicios del sistema sanitario público con carácter universal y gratuito [8, 77].
Los programas de educación prenatal van dirigidos a todas las mujeres gestantes y sus parejas, o en su caso, a la persona que cada una de ellas elija [1, 6, 8]. Debe hacerse especial énfasis en ofertarlo a las mujeres que presenten factores clínicos de riesgo y/o sociales como [6, 77, 78, 79]:
En la actualidad encontramos, que el perfil de la mujer embarazada que acude a los programas de EM se corresponde a gestantes primíparas, de nivel socioeconómico y de estudios medio, edad entre 25 y 35 años, por lo general mujeres que tienen acceso a otros medios de información, como internet o bibliografía, y por el contrario no se llega a la población que probablemente necesite en mayor medida aumentar conocimientos sobre todo el proceso de embarazo, parto y puerperio. Incluyendo en este apartado mujeres inmigrantes, que no suelen participar en estos programas y que habitualmente no están acompañadas de sus familiares, especialmente sus madres, que podrían ser de gran apoyo durante todo este proceso, además de una fuente de información [6, 8, 77, 78, 79].
Si hablamos de los objetivos de los programas de educación prenatal en líneas generales podemos decir que se centran en influir en el comportamiento de salud, aumentar la confianza de las mujeres en su capacidad de dar a luz, preparar a las gestantes y a sus parejas para el parto, prepararlos para la paternidad, desarrollar redes de apoyo social, estimular la seguridad de los padres y contribuir a la reducción de la morbilidad perinatal y la mortalidad [1, 73].
En cuanto a los profesionales sanitarios se refiere, proporcionan una herramienta de referencia, para que puedan ofrecer a las mujeres y sus acompañantes la información y atención necesaria, que facilite su protagonismo en esta etapa de la vida, un óptimo desarrollo del embarazo y una vivencia positiva de la maternidad y la paternidad [79].
El modelo propuesto en los programas de educación prenatal pretende conseguir una preparación grupal para la maternidad y paternidad dinámica e interactiva, adaptada a las necesidades y características del grupo. Se ha de establecer con el grupo cuáles son sus necesidades y a qué ritmo se debe trabajar, conociendo las expectativas de cada persona [6].
Los contenidos del programa deben dar pie a una metodología de intercambio y reflexiva en la que una parte importante de los contenidos emerjan del propio grupo y los componentes de éste tengan la oportunidad de reflexionar sobre los distintos aspectos y actitudes. Aprovechando el grupo para aprender contenidos e interiorizarlos y disfrutar de forma lúdica de la experiencia de este espacio dedicado a la maternidad, nacimiento y crianza [6].
El Programa de educación prenatal o psicoprofilaxis obstétrica se desarrolla en los centros de Atención Primaria de Salud [6]. La matrona es la profesional cualificada y legalmente capacitada para organizar y desarrollar este Programa de educación grupal, siendo un agente clave en todo el proceso, desde su elaboración e implementación, al seguimiento y evaluación posterior del mismo [6, 73, 77, 79].
La organización recomendada es de “grupos cerrados”, es decir aquellos en los que la composición del grupo se mantiene estable, o con una fluctuación mínima, a lo largo de su duración. Esto favorece el conocimiento y la confianza entre las personas integrantes del grupo y con la matrona, lo que proporciona la posibilidad de una organización grupal bien estructurada y progresiva. Todas las gestantes coinciden en cuanto a las semanas de gestación y por tanto se puede desarrollar un programa en el que se suceden los contenidos de una manera progresiva y adecuada al periodo en el que se encuentra la mujer en cada momento [6, 88, 89, 90, 91].
La formación de “grupos abiertos”, es decir aquellos en los que en cada sesión hay miembros nuevos y otros que se despiden, se realizará solo en aquellas situaciones en las que es difícil contar con un grupo cerrado, bien por no disponer de un número suficiente de embarazadas de la misma edad gestacional o por problemas organizativos [6]. Este tipo de grupos proporciona menos información y menor interacción entre sus componentes, por tanto la aportación que realiza como grupo en el cambio de actitudes también es menor, además de suponer una dificultad organizativa añadida ya que tenemos integrantes con distintos niveles de necesidades y de conocimientos [88, 89, 90, 91].
El tamaño recomendado de gestantes/puérperas por grupo será entre 10-12 mujeres. El tamaño máximo del grupo (mujeres + acompañantes) no debe superar las 18-20 personas. Se fomentará el acompañamiento de la mujer por parte de su pareja en todas las sesiones [6, 90, 91].
La OMS, en el glosario de promoción de salud, define la educación para la salud como un conjunto de actividades educativas diseñadas para ampliar el conocimiento de la población en relación con la salud y desarrollar conocimientos, actitudes y habilidades que promuevan la salud [92].
Garantizar un comienzo sano de la vida y promover el desarrollo de recursos y capacidades sociales y sanitarias en la edad preescolar y escolar constituye un planteamiento básico de la Promoción de la Salud y hace parte de los objetivos de Salud para Todos en el siglo XXI, Salud XXI [93, 94].
La relación parental tiene una influencia decisiva en la salud y el bienestar de hijos e hijas [95]. La maternidad y la paternidad implican cambios y reajustes, adaptaciones continúas. Requiere incorporar un nuevo rol, nuevas funciones y tareas. Las necesidades detectadas se pueden agrupar en torno a las siguientes áreas [1]:
Respecto a los ámbitos de la Educación para la Salud, se consideran los diferentes espacios, estructuras y escenarios con posibilidades de educación intencional [1]:
Trabajar eficazmente en Educación para la Salud requiere contextos facilitadores tanto políticos como técnicos: apoyo institucional y en la gestión, apoyo técnico (formación, materiales, asesorías…) y económico [96].
Respecto a los tipos de intervención, diferenciamos cuatro tipos de intervención [1, 97]:
Es un hecho generalizable que todas las personas que se dedican a impartir docencia necesitan una formación pedagógica y científica que las capacite para desarrollar una labor docente de calidad. Por eso es importante aportar una serie de nociones pedagógicas básicas, para ayudar a las matronas a mejorar sus habilidades didácticas y de comunicación, mostrando algunos aspectos didácticos esenciales que pueden ayudar a las matronas a ser mejores docentes, tanto en las sesiones expositivas, como al utilizar metodologías participativas que provoquen en las discentes un aprendizaje activo, reflexivo‐experiencial, que vaya más allá de la transmisión de conocimiento [77].
Como sugerencia general de calidad docente cada matrona, durante el desarrollo de su docencia debería tener en cuenta los siguientes objetivos [77]:
Aprender es un proceso que se produce en el momento en que una persona es capaz, al interrelacionarse con el mundo exterior, de crear nuevas respuestas para dar solución a situaciones desconocidas para ella o de modificar sus respuestas habituales a circunstancias conocidas. Por tanto, podríamos decir que el aprendizaje se produce cuando el individuo consigue una nueva forma de relación con su entorno. Además, es importante destacar que la mayor parte de los aprendizajes se dan en una situación de interrelación entre dos o más personas [77].
El aprendizaje es una actividad compleja en la que la persona participa activamente. Cuando el/la docente concibe a los participantes en una acción formativa como un activo en el proceso de enseñanza‐aprendizaje, y no como meros espectadores pasivos, el/la docente es un orientador, mediador, un guía que conduce a la persona por la construcción del conocimiento e intenta posibilitar que el grupo de participantes realice aprendizajes significativos por sí solo, enriquecer su estructura cognitiva, para lograr que aprendan a aprender. El aprendizaje significativo puesto de relieve en la orientación pedagógica de esta Guía, se fundamenta en la prioridad de los objetivos de cada actividad didáctica con respecto a los contenidos, ya que la adquisición de este tipo de aprendizaje modifica la capacidad de aprender y no se reduce a una acumulación de saberes [77, 97, 98, 99, 100].
Por ello, es preciso para toda matrona que se enfrente a la psicoprofilaxis obstétrica descubrir los saberes previos y los estadios evolutivos de las personas que acuden ante ella con ánimo de aprender algo nuevo, para poder enfocar los bloques temáticos desde la realidad, proporcionando un nuevo material de información que les ayude a reequilibrar sus esquemas mentales, facilitando la adaptación a las nuevas situaciones que están por venir [77].
Cada matrona, en su rol docente, tiene que programar las actividades como situaciones en las que el discente (la persona que aprende) será capaz de: sentir la limitación de sus saberes previos, experimentar la inconsistencia de sus conocimientos, descubrir un nuevo esquema cognitivo más adecuado para comprender la realidad, y proponer el uso de metodologías basadas en el aprendizaje cooperativo [77].
Los talleres constituyen una forma coherente de llevar la práctica educativa en el sentido citado anteriormente. De hecho, son una importante apuesta pedagógica para las matronas, ya que puede afirmarse que su correcta utilización garantiza [77]:
A la hora de programar las actividades que compondrán la psicoprofilaxis obstétrica, se habrá de tener en cuenta el diferente impacto que puede tener la nueva información recibida por alguien, en función de la vía por la que le ha llegado. La proporción en la que aprendemos a través de los sentidos es: 1 % a través del gusto, 2% a través del tacto, 4% a través del olfato, 10% a través del oído, y 83% a través de la vista; y la retención de la información se expone en el cuadro siguiente [103].
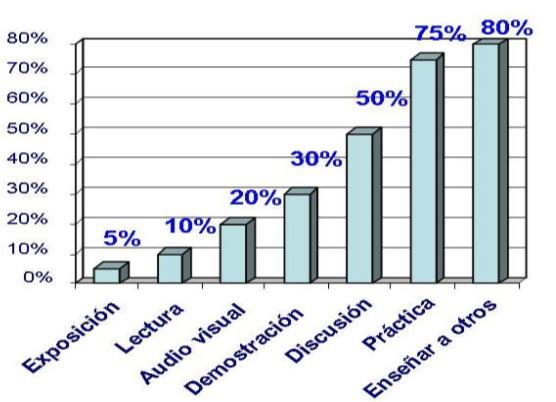
Figura 5. Retención de la información (Osoro Sierra y Salvador Blanco) [104].
Esto refuerza la necesidad de priorizar, en la docencia de la psicoprofilaxis obstétrica, aquellos métodos que se basan en la práctica o en enseñar a hacer algo.
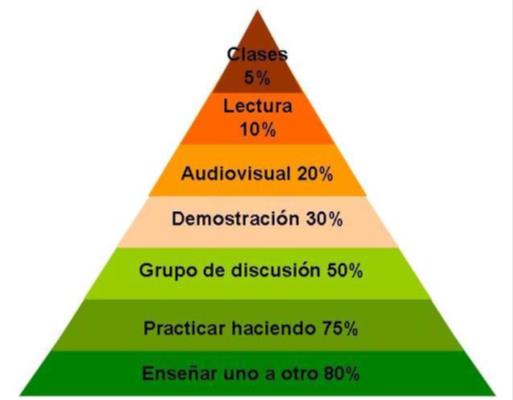
Figura 6. Pirámide de aprendizaje (% promedio de tasa de retención) [104].
Además, en cuanto a la retención de la información, la pirámide del aprendizaje muestra cómo la proporción mayor se le atribuye al aprendizaje colaborativo, por lo que las dinámicas de grupo en que varias personas aprenden algo juntas, a través de la interacción entre ellas, parecen ser la opción más interesante para la consecución de los objetivos docentes de las matronas [77, 103, 104].
Otro aspecto importante a tener en cuenta a la hora de programar las distintas sesiones es el rendimiento del/la oyente y del/la ponente. Es fundamental no caer en la tentación de alargar innecesariamente las actividades, sobre todo si se trata de presentaciones orales que limitan a un papel pasivo a las gestantes y sus acompañantes [77].
Se establece como recomendación general utilizar unidades didácticas de 25 minutos. Es el llamado minuto Brown (en referencia a la Universidad de Brown) que, como se ve en la gráfica siguiente, sería una unidad de tiempo de entre 20 y 25 minutos, en la que el rendimiento del/la oyente y del/la ponente son máximos. En el marco de sesiones más largas, que no habrían de superar habitualmente los 90‐100 minutos, el uso del minuto Brown debería llevarnos a programar, al menos, tres o cuatro actividades distintas [77].
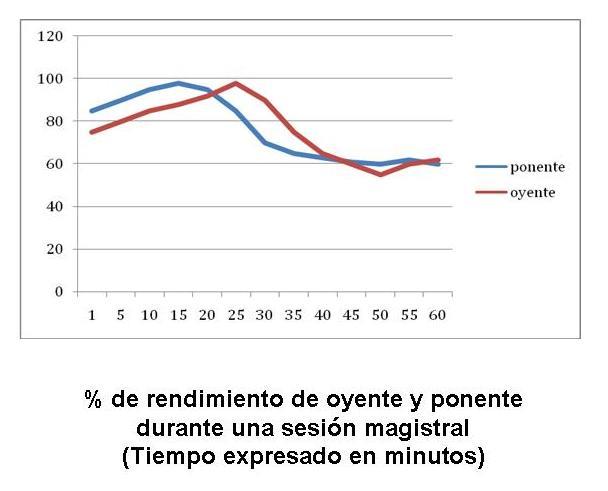
Figura 7. % Rendimiento del oyente y ponente durante una sesión magistral (tiempo expresado en minutos) [77].
En general, la enseñanza hay que diseñarla y ejecutarla pensando siempre en el aprendizaje de los discentes. De hecho, la concepción que cada matrona docente tiene sobre el aprendizaje va a determinar su forma de enseñar, orientando: la selección de contenidos que piensa que deben ser aprendidos y la organización de los contenidos, la planificación de las actividades, la organización de los recursos de enseñanza y las interacciones de las gestantes y sus acompañantes, y la evaluación de los aprendizajes [77].
Uno de los elementos fundamentales a tener en cuenta en el aprendizaje, y sobre todo en el de las personas adultas, es la motivación. Si entendemos ésta como el impulso que activa y orienta la conducta, una de las principales funciones de las matronas, en su papel de formadoras, sería fomentar la consecución de una motivación adecuada, de manera que consiguieran implicar e interesar de manera activa a la población a la que va dirigida la formación. Y esto tanto en los contenidos, como en las actividades encaminadas a conseguir unas actitudes y una determinada manera de actuar en su autocuidado, con el convencimiento de la repercusión que dicha formación tiene en la vida diaria sobre su salud [105, 106].
Por otra parte es responsabilidad del formador crear un buen clima en las sesiones (libertad, dialogo, participación, reconociendo el esfuerzo, etc.) ya que este será fundamental para favorecer la motivación. La creación de grupos de trabajo donde se potencie el trabajo colaborativo es una buena fórmula para que el grupo se cohesione, y produzca y avance desde su propias experiencias [105, 106].
Toda matrona docente debe poseer capacidades y recursos que induzcan a las gestantes/acompañantes a la adquisición de competencias, es decir que promuevan un aprendizaje activo y motivador en la consecución de los objetivos docentes planificados. Algunas de las habilidades docentes se muestran a continuación [1, 77, 105]:
La selección del método es uno de los elementos fundamentales de los proyectos formativos [109]. Pero dichos métodos son muy diversos. Solo esta autora (Fernández March) tiene catalogados alrededor de 30 métodos de enseñanza y estos los divide en tres categorías: métodos de enseñanza basados en las exposiciones magistrales, orientados a la discusión y/o al trabajo en equipo y fundamentados en el aprendizaje individual [77, 109].
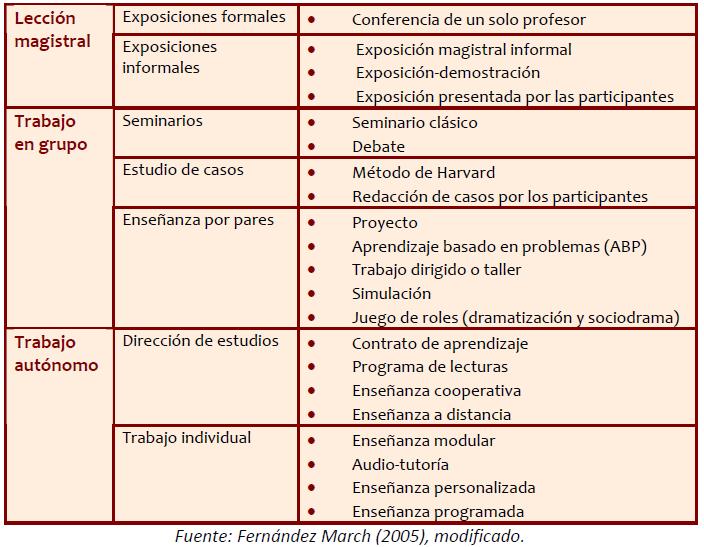
Figura 8. Métodos de enseñanza (Fernández March) [109].
Exposición oral complementada con el uso de medios audiovisuales y la introducción de algunas preguntas dirigidas a las participantes, con la finalidad de transmitir conocimientos y facilitar el aprendizaje [77].
La clase magistral es también conocida como “conferencia”, “método expositivo” o “lección magistral”. Esta última modalidad se suele reservar a un tipo especial de lección impartida por un docente en ocasiones especiales, con un contenido que supone una elaboración original y basada en el uso casi exclusivo de la palabra como vía de transmisión de la información a la audiencia [109].
Debido a que es una de las técnicas más utilizadas a continuación se van a exponer algunas de las estrategias para su mejora [110, 111]:
Otras actividades son las basadas en técnicas de trabajo en grupo o técnicas grupales que a continuación se detallan [77].
El lugar donde se realice el curso será lo más confortable posible; con una sala amplia, bien iluminada, ventilada y si fuera posible climatizada. Pintada con colores agradables, con cuadros en las paredes y contará con asientos confortables suficientes en número. La sala deberá tener una temperatura agradable, es preferible que tenga el suelo de madera. Todo debe contribuir a que el lugar sea lo más acogedor posible [6, 75, 77, 106].
Materiales Didácticos [6, 77]:
Material de Prácticas y Ejercicios [6, 77]:
Para la actividad física se requerirán colchonetas en cantidad adecuada y elementos a utilizar como cuñas, almohadas, pelotas de Pilates, globos, etc. silla de partos, simulacro de mesa de partos… etc.

Figura 9. Sala de educación prenatal.
La educación para la salud individual se realizará por parte de la matrona en cada uno de los exámenes de salud que se lleven a cabo en la consulta, a través de un diálogo abierto con la gestante y su pareja. El contenido estará en función del momento en que se encuentre el embarazo, sus conocimientos, hábitos, necesidades, costumbres y creencias, así como lo que resulte más conveniente para su salud, fomentar, modificar o evitar [1, 98, 100].
La educación maternal personal realizada en la consulta, se realiza de forma más concretamente dirigida a resolver en principio problemas, que la embarazada nos plantea, suelen estar relacionadas con dudas, déficit de autocuidados y desconocimiento de cómo han de resolver las situaciones concretas que cada embarazada tiene en su entorno familiar y laboral [1, 97, 98, 100].
Les daremos una hoja informativa sobre una serie de consejos respecto a [1, 6, 8]:
Los cursos de Preparación a la Maternidad o Psicoprofilaxis Obstétrica son los diversos nombres que pueden adoptar la preparación a la madre y al padre ante la llegada del hijo para adquirir los conocimientos necesarios sobre el embarazo, parto, puerperio, cuidados del recién nacido y lactancia materna [1, 6, 8, 77, 78].
El rol de la matrona dentro del grupo de Educación Maternal es de docente desarrollando un programa de educación sanitaria que abarque el proceso del embarazo, parto, puerperio y lactancia materna. También debe conducir la parte práctica de la preparación: preparación física, relajación y respiraciones. La matrona por tanto necesita además del dominio de la materia, habilidades de comunicación y dinámicas de grupo [1, 6, 77, 88, 89, 90, 91].
Para conocer a la embarazada se registrarán sus datos precozmente mediante la entrevista de admisión. Tendremos una ficha de cada una de las embarazadas que forman parte del grupo, en ella debe constar [1, 6]:
Se considera conveniente adjuntar la ficha a la historia clínica de la embarazada. Una vez realizada esta ficha en consulta, se precederá a su inscripción en el grupo correspondiente a su edad gestacional [1, 6].
La educación maternal resulta muy efectiva para adquirir nuevos conocimientos acerca del parto [118, 119]. La educación maternal aporta conocimientos sobre hábitos saludables provocando un cambio en el comportamiento de las embarazadas, como mejora de los hábitos higiénico-dietéticos con una dieta más sana y equilibrada, la realización de ejercicio físico y el abandono o disminución de hábitos tóxicos, como el tabaquismo o el alcohol, provocando un alejamiento del círculo social debido al abandono de estos últimos [119, 120, 121, 122].
El hecho de adquirir conocimientos acerca del embarazo y el parto hace que las embarazadas realicen menos visitas médicas. En un ensayo, las mujeres nulíparas fueron asignadas al azar a atención de rutina o enseñanza específica sobre la palpación del fondo uterino, diferenciación entre Braxton-Hicks y contracciones laborales activas, el momento de las contracciones, el reconocimiento de la fuga de líquido amniótico y la percepción del dolor, con el refuerzo de estos conceptos en las visitas prenatales. El número de visitas al grupo de trabajo que dio como resultado que el paciente fuera dado de alta sin haber sido entregado fue menor en las mujeres que recibieron la intervención educativa [123].
Otros beneficios que se le atribuyen al programa de educación maternal es que las embarazadas tienen una mejor percepción de su imagen corporal, asegurando una mejora en la agilidad y una reducción en el dolor de espalda. Además, aseguran que el embarazo refuerza positivamente los vínculos afectivos con la familia [73, 120, 121, 122].
Por otro lado, se destaca una disminución de las relaciones sexuales y la reducción de los temores acerca de la maternidad, aunque no se reducen los miedos acerca de las malformaciones fetales [73, 120].
Finalmente, respecto a la prevención de la toxoplasmosis congénita, existe una falta de estudios que indiquen que la educación prenatal la prevenga [124].
La educación maternal puede ser un recurso para cubrir la necesidad de reducir la ansiedad, el miedo y el dolor, especialmente a través de la desmitificación de los prejuicios sobre el embarazo parto y puerperio [73] basados en tradiciones orales y escritas, los mitos y los ritos. Esta desmitificación se consigue con la aclaración de dudas y la adquisición de nuevos conocimientos [125].
Según otro estudio la asistencia a educación maternal suponía una reducción de la ansiedad, pero esta disminución sólo era observada en mujeres de nacionalidad española, provocando el efecto contrario en mujeres inmigrantes [119].
Varios estudios demuestran que altos niveles de miedo y estrés influyen negativamente en el proceso del embarazo. Gracias a la psicoprofilaxis obstétrica se reducen riesgos perinatales como la prematuridad, un bajo peso al nacer e incluso una lactancia materna ineficaz [121]. Un alto nivel de temor también ha sido relacionado con una mayor duración en el proceso del parto y, por lo tanto, de recurso de cesáreas urgentes, por lo que es primordial abordarlo en la educación maternal para reducir la ansiedad [126].
Diversos autores han comprobado que un apoyo adecuado durante el proceso del embarazo reduce el miedo y la ansiedad que conlleva el parto, lo que da lugar a una reducción del dolor y una mayor colaboración en el proceso del mismo [73, 126, 127]. Por lo tanto, la educación maternal produce un aumento de la autoestima y de la experiencia en el parto, disminuyendo así la incidencia de depresión puerperal [126, 128]. Otros autores afirman que la asistencia a las sesiones de educación maternal no influye en el comportamiento durante el parto [129].
En definitiva, en la educación maternal las mujeres pueden encontrar herramientas para manejar la ansiedad, especialmente cuando no disponen de otros recursos [130, 131].
Las mujeres que han realizado educación maternal planean y preparan el parto de manera más positiva [132, 133] y tienen una participación más activa y relajada durante el parto [73, 134]. Hay que destacar que no sólo se ha estudiado la influencia de la educación maternal sobre el aspecto físico, sino también sobre el aspecto social y psicológico; los programas de crianza pueden tener un papel que desempeñar en la promoción de la salud mental de las madres [135].
Las mujeres atribuyen a la educación maternal un cierto valor para enfrentarse a lo que significa ser madres, tanto en el conocimiento de los cambios que experimenta, como en la toma de decisiones que realizan de manera libre, informada y con propiedad, lo que les permite gozar con plenitud de su embarazo [128, 133]. Las mujeres que asisten a los cursos de preparación al parto están mucho más satisfechas con la experiencia del proceso de parto que las mujeres que no asisten a estas clases [136].
Respecto a las lesiones vulvoperineales del parto en relación con la asistencia a programas de educación maternal encontramos diferentes resultados. Hay estudios que concluyen que existe cierta relación inversa con la asistencia al programa de educación maternal y un mayor número de desgarros vulvoperineales. En cuanto a la gravedad de los desgarros, se observó que los de mayor incidencia corresponden a los de primer y segundo grado, siendo más frecuente en multíparas (79%) y con una edad de entre 20 y 34 años (82%) [73, 137].
Sin embargo, existen estudios que afirman que la educación maternal aumenta el riesgo de padecer desgarros de tipo III y IV indiferentemente del número de partos que hayan tenido [138].
Por otro lado hay trabajos que establecen la conclusión de que se les realizó un mayor número de episiotomías aquellas mujeres que habían acudido a las sesiones de educación maternal, sin embargo, este resultado podría estar sesgado por la diferencia de las mujeres multíparas y primíparas, siendo mayor estas últimas (el 40,5% de las primíparas frente al 12,7% de las multíparas) [139]. Datos que contrastan con otros estudios que con respecto a la realización de la episiotomía en el parto, encontraron resultados contrarios, estableciendo una asociación negativa entre la asistencia a las clases y la práctica de esta incisión quirúrgica [140].
Otros autores no encontraron ninguna relación con la asistencia al programa de educación maternal y la aparición de lesiones en el suelo pélvico o realización de episiotomías [73, 126], ni tampoco asociación entre la asistencia a las clases de educación maternal y la aparición de lesiones del suelo pélvico [141].
La educación maternal contribuye de diferentes formas a afrontar el dolor. Si bien, hay ciertos autores que consideran que la educación maternal es un método analgésico no farmacológico de dudosa eficacia o eficacia poco demostrada [126, 129, 142, 143]. Por el contrario, hay autores que afirman que la psicoprofilaxis obstétrica es un método muy eficaz para el control y el alivio del dolor durante el parto, siendo mayor en las mujeres con estudios debido a una mejor comprensión del proceso del mismo [120, 122, 131].
También, ciertas investigaciones describen que las mujeres que acudieron a las sesiones de educación maternal optaban más por la analgesia epidural que las que no asistían [144]. Por otro lado, otros estudios no encuentran ninguna relación entre las mujeres que realizaban educación maternal y aquellas que no respecto a la utilización de la analgesia epidural [73, 145]. Y sin embargo existen trabajos que relacionan un menor uso de la analgesia epidural y la psicoprofilaxis obstétrica [146, 147]. Obteniendo las mujeres que asistían a programas de psicoprofilaxis obstétrica obtuvieron tasas reducidas de aumento de trabajo de parto, parto por cesárea y reanimación neonatal [147].
Durante el parto, la mujer puede controlar el dolor mediante una serie de estrategias de afrontamiento. La educación prenatal brinda la oportunidad a las mujeres de preparase para un parto menos doloroso [148].
A la hora de identificar el inicio del trabajo de parto activo, no se han encontrado pruebas suficientes que evalúen los criterios para el autodiagnóstico [149]. Si bien es cierto, hay estudios es los que se observó en que existe una relación entre la asistencia a educación maternal y los tiempos en los diferentes periodos del parto [150]. Por el contrario, hay autores que no encuentran ninguna relación [73, 119, 151].
Las mujeres embarazadas que han acudido a educación maternal, han asistido a urgencias cuando han presentado signos y síntomas de alarma, lo que da lugar a una disminución en la carga de trabajo de los profesionales sanitarios y una reducción de la estancia hospitalaria a la vez que se realiza un correcto uso de los servicios sanitarios [73, 119, 152].
La humanización de la asistencia perinatal, estrategia prioritaria de la Administración Sanitaria [63], representa para la educación maternal uno de sus instrumentos fundamentales, puesto que ha demostrado que reduce el número de intervenciones sistemáticas e innecesarias durante el embarazo y el parto, se realiza un menor número de cesáreas e incluso en los embarazos de riesgo [153] (realizándose 1 de cada 7 que acuden a psicoprofilaxis obstétrica) y se encuentran menores tasas de episiotomías, mayor libertad de movimientos durante el parto, menor patología en el embarazo y menos casos de utilización de oxitocina [73, 140, 152].
Respecto al modo de finalización del parto, la asistencia a clases de educación maternal ha mostrado una asociación negativa con el número de partos que acaban en cesárea [136, 140].
Con respecto a la reducción de inducciones electivas: se compararon las tasas de inducción electiva entre los asistentes a educación maternal y los no asistentes, antes y después de que se agregara contenido estandarizado sobre los riesgos potenciales de la inducción laboral electiva a las clases preparadas para el parto. Las mujeres nulíparas que asistieron a clases que incluían el contenido estandarizado tuvieron significativamente menos probabilidades de ser inducidas y menos propensas a seleccionar la inducción cuando se les ofreció la opción en comparación con las que no asistieron. Antes de la intervención educativa, las tasas de inducción fueron similares tanto para los asistentes como para los que no asistieron [154].
Por otro lado, un estudio concluye que existe un cambio significativo de preferencias en el plan del parto una vez acudido a las sesiones de educación maternal. Si bien, las gestantes identificaron como elementos más importantes evitar la episiotomía, ingerir líquidos durante el proceso del parto, poder ir al baño cuando lo deseen así como poseer una libertad de movimientos, lo que da lugar a una monitorización intermitente, realizar un expulsivo en una posición cómoda, realizar pujos espontáneos, realizar un pinzamiento tardío del cordón con posibilidad de cortarlo el acompañante y llevar a cabo el contacto piel con piel y así poder realizar un amamantamiento precozmente [155].
Finalmente, ciertos autores observan que no existe ninguna relación entre la asistencia a educación maternal y la duración de la estancia hospitalaria tras el parto tanto de la madre como del recién nacido [156].
La mayoría de las mujeres que participaron en un estudio australiano agradecieron a las matronas la oportunidad de participar en la educación maternal grupal, ya que la consideran un instrumento útil para entablar amistades y redes de apoyo, y así poder realizar un intercambio de conocimientos, ideas y experiencias con otras mujeres [157].
Pero la educación maternal no sólo ha demostrado su utilidad en los países desarrollados. Así, los resultados de algunos trabajos informan de las implicaciones que tiene la educación maternal para las parteras en los países en vías de desarrollo, y estos autores afirman que constituye un ejemplo de una iniciativa liderada por la partería para proporcionar educación formal sobre el parto a las mujeres de estos países, más vulnerables [158].
Uno de los indicadores que se tienen en cuenta en el momento del parto para comprobar el estado del recién nacido es la puntuación del test de Apgar. Ciertos autores no encontraron diferencias en el test de Apgar entre los recién nacidos de mujeres que asistieron a las clases de preparación al parto y los de las que no asistieron, tanto al minuto como a los 5 minutos de vida [151].
Algunos estudios afirman que los niños de las madres que han acudido a educación maternal establecen el contacto piel con piel más precozmente, favoreciendo así la lactancia materna y la conducta de apego entre otros beneficios [73, 126, 152, 159].
Respecto a la lactancia materna existen diferentes opiniones. Según algunos estudios no se observa ninguna relación significativa entre la realización de educación maternal y la elección de lactancia materna. Sin embargo, se establece una relación directamente proporcional entre el número de clases asistidas de educación maternal y la prolongación de la lactancia materna tanto exclusiva como mixta [160]. Siguiendo con la relación entre la asistencia a las clases de educación maternal y la prevalencia de lactancia materna, tampoco se encontró ninguna asociación entre ambas en un estudio realizado sobre la población de todos los recién nacidos en hospitales públicos de Asturias [161], ni en otro realizado en el distrito sanitario de Córdoba, en el que se observó que no había asociación entre el inicio de la lactancia materna y la asistencia al programa de educación maternal [162]. Si bien afirman que poseer estudios universitarios, residir en una zona no urbana, llevar el control del embarazo por la matrona y no recibir suplementos fomentan la elección de la lactancia materna [161]. Observándose de otro modo que el bajo peso al nacer por parte del recién nacido y una clase social baja influye negativamente en la lactancia materna. Las clases sociales altas como bajas, mantienen la lactancia materna durante más tiempo si obtienen ayuda de los Centros de Salud, concluyendo que la lactancia materna no guarda ninguna relación con la asistencia a educación maternal, si no que la influencia se produce una vez nacido el niño [162].
Sin embargo, en sentido contrario a lo que marcan las anteriores investigaciones, hay trabajos que conceden beneficios a la educación maternal con respecto a la lactancia materna. Así, se ha informado de que una intervención educativa sobre lactancia en las clases de educación maternal previene la aparición de grietas en el pezón de la madre en los primeros días posteriores al parto [163], y que las mujeres que acuden a los cursos de preparación al parto con la matrona se decantan en mayor medida por la lactancia materna [164], sobre todo, gracias al apoyo de los distintos profesionales [73, 164, 165, 166].
Siguiendo este mismo sentido la educación maternal es un factor determinante para la lactancia materna, tanto para su inicio precoz como para su mantenimiento hasta los dos meses de vida del recién nacido. En esta línea se han realizado varios estudios en diferentes regiones y países del mundo [167].
Siguiendo con los parámetros de salud del recién nacido, algunos autores relacionaron la educación maternal con la semana de gestación en la que se produjo el parto. Estos mismos autores hallaron un aumento del peso de los recién nacidos cuyas madres habían realizado educación maternal [130].
Aunque también hay estudios que concluyen que las mujeres que no han realizado educación maternal presentan 2 veces más posibilidades de tener un recién nacido pequeño para su edad gestacional, 7 veces más de complicaciones neonatales tempranas, y una mayor probabilidad de presentar líquido amniótico meconial [152]; sin embargo, otros autores no encontraron ninguna relación entre la realización o no de educación maternal por parte de la madre y la aparición de líquido meconial [151].
El papel que desempeña el padre tanto en el embarazo como en el parto ha cambiado a lo largo de los años puesto que, antiguamente, este trabajo era considerado una tarea exclusiva de la mujer. La educación maternal contribuye de forma muy eficaz en educar al padre para que proporcione un apoyo a la madre durante todo el proceso del embarazo y parto, así como promocionar un ambiente de bienestar incluyendo al hijo y a él mismo [150].
Por otro lado, tanto el apoyo del padre como de la matrona, proporciona una experiencia satisfactoria, disminuyendo tanto la duración del parto como el uso de medicación para aliviar el dolor durante el mismo. Asimismo, la presencia del padre durante la lactancia materna aporta mayor beneficio [150].
La asistencia a las sesiones de educación maternal por parte del padre confiere la oportunidad de que exprese los sentimientos, miedos y emociones acerca de la situación que le rodea. Además, una mayor involucración por su parte proporciona mayor beneficio tanto en su propia salud física y mental como en el desarrollo social y cognitivo del niño [150].
Respecto a la experiencia que manifiestan aquellos padres que han acudido a educación maternal, expresan que se han sentido en un segundo plano sintiéndose exclusivamente como el acompañante de la mujer, ya que apenas han recibido atención por parte del profesional sanitario que imparte el programa. Para evitar esto, el profesional sanitario es quien debe integrar a los padres, proporcionando un ambiente de confort para lograr una experiencia más positiva en conjunto [150].
El padre debe ser el principal apoyo de la madre en todo momento. Una buena participación por su parte da lugar a una mayor fluencia del proceso del parto, produciendo una disminución de la ansiedad y depresión puerperal. Además, facilita el inicio y mantenimiento de la lactancia materna, reforzando así la relación tanto con la pareja como el vínculo que se genera padre-hijo [150].
Los contenidos del programa de psicoprofilaxis obstétrica pueden agruparse en diferentes sesiones, según el criterio del profesional sanitario o las necesidades de la población diana, pero por norma general todos los programas de psicoprofilaxis obstétrica siguen las mismas pautas en cuanto a la programación de sus contenidos. A continuación se muestra un ejemplo de una programación de educación maternal basada en una de las principales guías para profesionales [6]:
Las gestantes y sus parejas al finalizar la sesión serán capaces de:
|
Cambios corporales, emocionales y sexualidad |
|
|
Trabajo grupal
|
Compartir con el grupo los cambios experimentados desde el comienzo del embarazo.
|
|
Exposición teórica de contenidos |
Se abordará tanto los cambios físicos como los emocionales (pérdida de control sobre el cuerpo, mayor vulnerabilidad emocional, cambios en el estado de ánimo, euforia, sensación de plenitud, sentimiento de ambivalencia, miedos, ilusiones, etc.).
|
|
Cuidados de salud durante el embarazo |
|
|
Trabajo grupal |
Técnica de rejilla (o similar): Formar grupos de 3-4 personas, distribuyendo aleatoriamente a cada grupo trabajos sobre:
|
|
Puesta en común: |
Estrategias de alivio de las molestias propias del embarazo. Trabajar sobre estilos de vida saludables y reparto equitativo de tareas, completando la matrona aquellos aspectos que no se hayan desarrollado en los grupos. Resumir la puesta en común con una recomendación a destacar por cada participante. |
|
|
|
Exposición teórica de contenidos |
|
|
|
Reconocimiento de la pelvis y de la musculatura perineal.
|
|
Entrega de documentación |
Guía de “Cuidados de la Salud durante el Embarazo”.
|
|
Información sobre páginas web recomendables para consulta:
|
|
Las gestantes y sus parejas al finalizar la sesión serán capaces de:
|
Concepto de coeducación |
|
|
Tormenta de ideas |
Ejemplos de cómo llevar a cabo la coeducación. Resumir en dos columnas: Una en la que se recojan situaciones de coeducación y otra en la que se enumeren ejemplos de no coeducación. |
|
Trabajo con fichas individuales |
El modelo de maternidad/paternidad que conocemos mejor, o quizás el único, es el de nuestros padres. Tenemos que observarlo desde cierta distancia para saber qué deseamos copiar de él y qué no deseamos.
Entrega a cada persona del grupo de una ficha para trabajar los modelos de maternidad/paternidad conocidos para poder comenzar a desarrollar el suyo propio.
Animarles a desarrollar su propio estilo de maternidad/paternidad, que no tiene porqué ser el que cada uno espera del otro.
|
|
Trabajo corporal
|
Invitación a la percepción y comunicación con su hijo/a intrautero a través del tacto.
|
|
Entrega de documentación |
|
El padre al finalizar la sesión será capaz de:
|
Trabajo grupal (Tormenta de ideas) |
|
|
Exposición |
|
Las gestantes y sus parejas al finalizar la sesión serán capaces de:
|
Trabajo grupal (Tormenta de ideas) |
Qué sugiere la palabra “parto” y la palabra “dolor”. Trabajar las ideas y los miedos que afloran.
|
|
Proyección audiovisual |
“Saber esperar”, en la que se exponen aspectos relacionados con las modificaciones que se producen al inicio del parto y el papel del acompañante.
Debate posterior sobre la proyección, incidiendo la matrona en aquellos aspectos de mayor interés.
|
|
Trabajo corporal
|
|
|
Entrega de documentación
|
Folleto: “¿Estoy de parto? Cuando acudir al Hospital”.
|
La mujer y su acompañante durante el parto, al finalizar la sesión serán capaces de:
|
Exposición teórica de contenidos |
|
|
Trabajo en grupal (Tormenta de ideas) |
Necesidades básicas de la mujer y del recién nacido |
|
Método del caso |
Experiencias o vivencias sobre diferentes tipos de partos. |
|
Trabajo corporal |
|
La gestante y su pareja/acompañante al finalizar la sesión serán capaces de:
|
Trabajo grupal (Tormenta de ideas) |
Sentimientos y dudas en relación a nacimiento de su hijo/a, cómo les gustaría recibir al recién nacido, que sugiere el término contacto piel con piel. |
|
Exposición teórica de contenidos |
Trasmitir a la madre que la única necesidad básica del recién nacido sano es el contacto piel con piel, ya que favorece su adaptación a la vida extrauterina, el vínculo afectivo y el inicio de la lactancia materna.
Reforzar la importancia del reconocimiento entre la madre y su hijo/a, respetando sus tiempos y sin forzar la primera toma. |
|
Presentación (PowerPoint) |
“Contacto piel con piel” |
|
Trabajo corporal |
Posturas antiálgicas, estiramientos y masaje lumbar |
|
Entrega de documentación |
Guía de Cuidados de salud para después del parto: Lactancia Materna |
La gestante y su pareja o acompañante al finalizar la sesión serán capaces de:
|
Trabajo grupal (Tormenta de ideas) |
Motivo por el que va a dar de mamar y ventajas que conoce de la lactancia materna, explorar los mitos y creencias. Haciendo hincapié en los riesgos de no amamantar. |
|
Demostración práctica |
|
|
Exposición teórica de contenidos |
|
|
Trabajo corporal
|
|
|
Entrega de documentación
|
|
|
Información sobre páginas web |
|
La gestante y su pareja al finalizar la sesión serán capaces de:
|
Trabajo grupal |
|
|
Exposición teórica de contenidos |
Cuidados generales del puerperio, readaptación de la vida familiar. Signos de alarma en esta etapa. |
|
Trabajo corporal |
Posturas y respiración en el expulsivo. |
|
Entrega de documentación |
Hacer referencia a Guía de Cuidados de salud para después del Parto: Lactancia Materna |
La gestante y su pareja al finalizar la sesión serán capaces de:
|
Trabajo grupal
|
Demostración práctica: baño del bebe, masaje, cambio del pañal y vestido, cuidados del ombligo, etc. |
|
Exposición teórica de contenidos |
|
|
Presentación (PowerPoint) |
“Pautas de crianza”: Desarrollo motor, juego, artículos para bebes, desarrollo del lenguaje. |
|
Trabajo corporal |
Realización de los ejercicios y posturas aprendidos con los que cada una se encuentra más cómoda. |
|
Entrega de documentación |
Folleto: “El masaje de tu bebe”.
|
La gestante y su pareja al finalizar la sesión serán capaces de:
|
Sexualidad y anticoncepción |
|
|
Trabajo grupal (tormenta de ideas) |
Las personas participantes del grupo expresarán sus sentimientos respecto a la actividad sexual tras el parto: miedos, disminución libido, cansancio, presión por parte de su pareja, etc. |
|
Exposición teórica de contenidos |
Aspectos que influyen en el retorno a la actividad sexual tras el parto y herramientas facilitadoras. |
|
Debate en grupo |
Planteamiento de dudas y resolución por parte del grupo. |
|
Suelo Pélvico |
|
|
Exposición teórica de contenidos |
|
|
Trabajo corporal |
|
Figura 10. Calendario de las sesiones del programa [6].
Para que el usuario le dé valor al servicio, es necesario publicitarlo para que sea adquirido. Es necesario hacer conocer el programa de preparación integral para la maternidad, entusiasmar a la embarazada con la propuesta, y conseguir los recursos necesarios para su ejecución [1].
Para ello es necesario conocer al destinatario, interpretar sus necesidades, establecer prioridades y ofrecer un servicio de calidad, así como adaptar nuestras clases o talleres en función del tipo de grupo, cantidad y nivel sociocultural. Además, será fundamental evaluar lo realizado, lo que implica obtener información acerca de cuáles han sido los resultados en cuanto al cumplimiento de los objetivos [1, 6].
La evaluación permite también establecer la necesidad de iniciar nuevamente o de modificar el proceso de programación. Los conceptos que intervienen en la evaluación son: información, desviación, corrección [1].
Es decir, la evaluación consiste en recabar información para determinar desviaciones entre objetivos y resultados, a fin de establecer medidas correctivas. Por eso un proceso de evaluación permanente contribuye a acercar cada vez más los resultados a los objetivos propuestos [1].
La evaluación del Programa supone una reflexión integral sobre el mismo, desde su diseño a la puesta en práctica, a través de procedimientos sistemáticos de recolección, análisis e interpretación de la información generada, con el fin de valorar las actuaciones, resultados e impacto del mismo y emitir recomendaciones de cambio y mejora. Para ello se definen dos tipos de acciones y etapas diferentes, la del seguimiento o monitorización del Programa y la de la evaluación en sí misma [6].
Se hará de forma interna, permanente y continua, asegurando que las actividades y sesiones del Programa se están desarrollando y que se están recogiendo los resultados de acuerdo a lo planificado, que el material utilizado está siendo comprendido, que la metodología aplicada es pedagógicamente adecuada, y finalmente, si se están logrando los objetivos específicos de cada sesión. El seguimiento se realizara de forma continuada [6]:
Después de cada sesión:
Marcar con un X la Sesión correspondiente:
SESIÓN 1ª: Cambios físicos y psíquicos durante el embarazo. Cuidados del embarazo.
SESIÓN 2ª: Modelos de maternidad y paternidad. Comunicación y vinculación afectiva con el bebé intraútero.
SESIÓN 3ª: Inicio del parto
SESIÓN 4ª: El parto y el nacimiento
SESIÓN 5ª: Contacto piel con piel
SESIÓN 6ª: Lactancia materna
SESIÓN 7ª: Cuidados del puerperio
SESIÓN 8ª: Cuidados del bebe
SESIÓN 9ª: Recuperación posparto. Relaciones sexuales y anticoncepción
1. ¿Cómo ha sido la participación de las personas asistentes en la Sesión?
Muy participativos e interesados (hacen preguntas, comentarios, etc.).
Hacen lo que se les pide pero no realizan preguntas
Participan en la mayoría de actividades pero no en todas
Participan poco
2. En relación con el tema tratado, crees que las personas asistentes:
Están muy satisfechas
Cuestionan o plantean problemas a algunas actividades o temas
Especifica cuales………………………….……………….……..………….....................
Están poco satisfechas
3. En relación con la metodología empleada, crees que las personas asistentes:
Están muy satisfechas
Cuestionan o plantean problemas a algunas actividades o temas
Especifica cuales............................................................................................................
Están poco satisfechas
4. Cómo valorarías la metodología propuesta para esta Sesión:
Muy apropiada
Apropiada
Poco apropiada
No la he utilizado. He utilizado otra
5. ¿Ha habido situaciones de incomodidad en alguna de las participantes?
No
Sí. ¿Por qué?.............................................................................................................
¿Cómo las resolviste?..................................................................................................
6. Incidencias de la Sesión………………………………………………………………...
Al finalizar el Programa completo de un grupo:
1. Al finalizar el Programa con cada grupo, se valoran los siguientes aspectos del mismo:
2. Sugerencias
.....................................................................................................................................
.....................................................................................................................................
1. ¿Cómo te han parecido los siguientes aspectos de esta sesión para padres?
2. ¿Te ha parecido apropiado realizar una sesión específica para padres? SiNo
¿Por qué?
.....................................................................................................................................
.....................................................................................................................................
Observaciones y/o sugerencias: ………………………………………………………....
Los resultados del seguimiento serán material esencial para la evaluación global, al tiempo que permitirán hacer los ajustes necesarios durante el proceso de implantación del Programa. Esta monitorización se realizará en los seis primeros meses de aplicación del Programa.
Posteriormente se realizará una reflexión más global y profunda del Programa. El abordaje de esta evaluación será participativo, contando con la colaboración de todos los actores implicados, desde los distintos niveles del sistema de salud, hasta las mujeres y hombres a quienes va dirigido. En la misma se evaluará por un lado la información recogida sistemáticamente durante el seguimiento, y los cambios que ha sido necesario hacer durante el proceso de desarrollo del Programa, y por otro se plantearán preguntas de investigación que implicarán analizar en profundidad el cumplimiento de los objetivos establecidos y las actuaciones del programa para valorar su grado de bondad o de ventaja. Las preguntas de la evaluación vendrán determinadas de forma participativa por las necesidades informativas de todos los agentes involucrados de forma directa e indirecta en el Programa, empezando por las propias matronas de Atención Primaria y las mujeres y hombres participantes, las matronas de partos y otros profesionales de la salud implicados en el proceso de atención al embarazo, parto y puerperio. Al conjunto de preguntas formuladas por los diferentes agentes implicados, que compondrán la matriz de evaluación del Programa, se dará respuesta a través de técnicas cuantitativas y cualitativas de investigación. Los resultados de la evaluación se acompañarán de recomendaciones de mejora del Programa. Esta evaluación se realizará a los dos años de su puesta en marcha del Programa [6].
Uno de los apartados que contiene la psicoprofilaxis obstétrica está relacionado con el entrenamiento psicofísico o trabajo corporal. Esta sección incluye un conjunto de actividades y recomendaciones que tienen como objetivo favorecer una buena forma física y emocional en la embarazada [78].
El efecto del ejercicio físico en las mujeres embarazadas se ha investigado ampliamente. Por una parte, los estudios demuestran que, en la mayoría de casos, hacer ejercicio físico es seguro tanto para la madre como para el feto y, por otra parte, apoyan las recomendaciones de comenzar a hacer o continuar haciendo ejercicio, en la mayoría de embarazos, para obtener los beneficios para la salud asociados a estas actividades [78].
Los beneficios de la actividad física para la gestante son tanto físicos como psicológicos. Muchas de las lumbalgias y molestias habituales que comporta el embarazo, como el cansancio, las varices o los edemas de las piernas, se alivian con el ejercicio físico. Además, las mujeres más activas suelen sufrir menos insomnio, estrés, ansiedad y depresión. Así mismo, hay alguna evidencia que demuestra que el ejercicio físico durante la gestación puede ayudar a disminuir la duración del parto y la aparición de complicaciones.
Por contra, un estilo de vida sedentario durante el embarazo puede contribuir a una pérdida de la forma física y cardiovascular, a una subida excesiva de peso de la embarazada, a un incremento del riesgo de diabetes gestacional o preeclampsia, al desarrollo de venas varicosas y al aumento de molestias físicas, como la disnea o el dolor de espalda, además de poca tolerancia psicológica frente a los cambios físicos propios de la gestación.
El ejercicio físico es útil para mejorar el control de la glucemia en el caso de mujeres con diabetes gestacional y puede tener un papel importante en su prevención. También tiene un efecto protector ante la enfermedad coronaria, la osteoporosis y la hipertensión, reduce el riesgo de cáncer de colon, parece ser que también el de cáncer de mama y reduce la grasa corporal.
Por otra parte, el embarazo provoca multitud de cambios, modificaciones o interferencias en diferentes sistemas funcionales del cuerpo de la mujer. Aumenta el volumen de sangre que circula por el sistema cardiocirculatorio, la frecuencia cardíaca y el flujo en el útero y el riñón. En cuanto al sistema respiratorio, se produce una elevación del diafragma y un incremento de la ventilación por minuto. Respecto al sistema músculoesquelético, se desplaza el centro de gravedad y aparece hipermovilidad articular. A nivel metabólico, se produce un aumento del consumo de oxígeno y una respuesta diabetógena.
A continuación se muestran las siguientes recomendaciones relativas a la actividad física durante el embarazo según las guías de educación prenatal [78]:
Figura 11. ECC, De pie [78].
Figura 12. ECC, Sentada [78].
Figura 13. ECC, Decúbito supino [78].

Figura 14. ECC, Decúbito lateral [78].
Figura 15. Ejercicio 1, Hombros [78].

Figura 16. Ejercicio 2, Hombros [78].
Respiración libre, sin apneas. A tener en cuenta: realizar el ejercicio muy lentamente, no forzar. En caso de dolor o mareo, detenerse.
Figura 17. Ejercicio 3, Cervicales [78].
Respiración libre, sin apneas. A tener en cuenta: no contraer la cara ni el cuello; la contracción del suelo pélvico se puede asociar al estiramiento. Ver ejercicio 7.
Figura 18. Ejercicio 4, Pectorales [78].
A tener en cuenta: mantener la cabeza recta, evitar presionar el cuello con las manos y no arquear la zona lumbar.
Figura 19. Ejercicio 5, Pectorales [78].
A tener en cuenta: se puede incrementar la intensidad del ejercicio utilizando pesas o usando botellas de agua de ¼ de litro.
Figura 20. Ejercicio 6, Brazos [78].
Hacer 10 contracciones seguidas. Respiración libre, sin apneas. Durante el día, habría que hacer 2 o 3 repeticiones de las 10 contracciones en diferentes posiciones. A tener en cuenta: para garantizar la correcta realización del ejercicio, debería hacerse un tacto muscular vaginal (TMV) antes de comenzar el entreno. Si no fuera posible, en principio, bastaría con hacer una valoración del núcleo fibroso central. Esta valoración consiste en colocar el dedo corazón sobre el núcleo y si, al realizar la contracción, se percibe una presión fuerte hacia fuera, se está haciendo una “contracción inversa”, que afecta negativamente al suelo pélvico. En consecuencia, no deberían realizarse los ejercicios de suelo pélvico indicados hasta que se compruebe, mediante un TMV la correcta compresión y realización del movimiento.
Figura 21. Ejercicio 7, Contracción selectiva de los músculos del suelo pélvico [78].
Figura 22. Ejercicio 10, Movilidad lateral de la pelvis [78].
Figura 23. Ejercicio 11, Movilidad de delante hacia atrás de la pelvis [78].
Figura 24. Ejercicio 12, Movilidad de los isquios [78].
Figura 25. Ejercicio 13 de la pelvis [78].
Figura 26. Ejercicio 14 de la pelvis [78].
Figura 27. Ejercicio 15 de la pelvis [78].
Respiración libre, sin apneas. Se puede asociar el movimiento de levantarse a la contracción del suelo pélvico.
Figura 28. Ejercicio 16 de la pelvis [78].
El ejercicio se puede efectuar coordinándolo con la respiración; espirar con los movimientos e inspirar en el descanso; también se puede respirar libremente, pero sin apneas. A tener en cuenta: la basculación pélvica en las distintas posiciones puede ayudar a reducir las molestias en la zona lumbar.
Figura 29. Ejercicio 17, Basculación de la pelvis [78].
A tener en cuenta: en este ejercicio, remarcamos que la mujer debe tomar conciencia de las partes del cuerpo que trabajan y de las que, al mismo tiempo, están en reposo.
Figura 30. Ejercicio 18, Basculación de la pelvis [78].
A tener en cuenta: asegurarse de que no se hunde la zona lumbar.
Figura 31. Ejercicio 19, Basculación de la pelvis en posición cuadrúpeda [78].
Figura 32. Ejercicio 20 con pelota [78].
Figura 33. Ejercicio 21 con pelota [78].
Realizar oscilaciones laterales de la pelvis con estiramiento de los abductores. Respiración libre.
Figura 34. Ejercicio 22 con pelota [78].
Figura 35. Ejercicio 23 con pelota [78].
Figura 36. Ejercicio 24 en pareja [78].
Figura 37. Ejercicio 25 en pareja [78].
Figura 38. Ejercicio 26 de extremidades inferiores y caderas [78].
Figura 39. Ejercicio 27 de los pies [78].
Figura 40. Ejercicio 28 de los pies [78].
Repetir con la pierna izquierda. Respiración libre, sin apneas. A tener en cuenta: acercar lentamente la rodilla a la barriga.
Figura 41. Ejercicio 29 de las piernas [78].
A tener en cuenta: Valorar si, efectivamente, se han utilizado elementos de ayuda para controlar la sensación de la tensión muscular de las piernas. Vivencia de las sensaciones de descanso y recuperación durante el periodo de no contracción. Reforzar la búsqueda de pensamientos positivos (“una contracción menos...”, “qué ilusión, por fin lo veremos...”, “cada vez está más cerca...”).
Potenciar la utilización de los elementos de ayuda en las contracciones uterinas previas al parto para ir adquiriendo destrezas y seguridad en estas nuevas habilidades. Ante una contracción molesta, usar la respiración.
Figura 42. Ejercicio 30 de simulación de las contracciones uterinas [78].
En el periodo expulsivo, la participación activa de la mujer con los pujos facilita el descenso del feto por el canal del parto. Si las mujeres empujan siguiendo sus propias sensaciones, se habla de pujos espontáneos. Ahora bien, si se utilizan analgesias en el momento del parto, podrían interferir en el período expulsivo, disminuyendo el reflejo de empujar. Es por ello que se recomienda practicar, antes del parto, ejercicios que faciliten esta fase.
Figura 43. Control de los pujos [78].
Nota: hacer presión progresiva sobre el perineo, evitar la maniobra de Valsalva.
A tener en cuenta: No practicar este ejercicio en el domicilio.
Se puede introducir la práctica del pujo en diferentes posiciones: decúbito supino, semiincorporada, en cuclillas, con manos y rodillas en el suelo (posición de gato), en decúbito lateral, introduciendo la participación de la pareja en el ejercicio, con la finalidad de que la mujer averigüe la posición que le es más cómoda, sobre todo cuando no lleva analgesia epidural. Colocar los brazos en extensión podría tener un efecto de protección sobre los músculos del suelo pélvico. En el caso de mujeres que deseen un parto normal, hay que informarlas sobre la conveniencia de que el pujo sea libre, salvo que se dé una situación de riesgo.
La técnica del masaje se ha desarrollado desde la antigüedad en muchas culturas, tanto orientales como occidentales. Así, por ejemplo, la cultura india tiene en su haber un verdadero arte en masaje para los niños/as.
Dentro de las actividades corporales propuestas en este material, encontramos el masaje. Ahora bien, no se busca aprender la realización de un masaje terapéutico, sino conocer habilidades que puedan favorecer la relajación y la mitigación de las molestias en el embarazo y el dolor en el parto. La pareja o acompañante de la mujer puede instruirse en la ejecución de una serie de movimientos de masaje que le permitirán acompañarla más activamente a lo largo del parto.
El masaje es, a la vez, uno de los lenguajes de comunicación más primarios; el tacto supone una herramienta esencial para la comunicación de los futuros padres con sus recién nacidos.
La realización del masaje perineal durante el embarazo es efectiva para prevenir y reducir la posibilidad de trauma de la zona del perineo en el momento del parto.
Figura 44. Pasos magnéticos sedantes [78].
Figura 45. Presión en la zona lumbar [78].
Figura 46. Masajes digitales en la zona cervical [78].
Figura 47. Masajes con pelotas [78].
Conviene practicar este masaje una vez al día. Después de una semana, se deberían apreciar los resultados de este ejercicio sobre el perineo y la vagina, aumentando su flexibilidad y estiramiento.
Figura 48. Masajes perineal [78].
La respiración es el proceso fisiológico involuntario y automático, mediante el que se extrae oxígeno (O2) del aire inspirado y se elimina dióxido de carbono (CO2) a través del aire espirado.
Tiene lugar gracias a la capacidad de compresión-distensión de los pulmones, que hace que la presión en los alvéolos aumente y disminuya. La compresión-distensión de los pulmones se realiza con el movimiento de los músculos respiratorios, originando dos fases: inspiración y espiración.
La inspiración o entrada de aire se consigue mediante los músculos que amplían la caja torácica, cuyo músculo más importante es el diafragma. La respiración normal se consigue, casi exclusivamente, por el diafragma (el nivel de excursión diafragmática normal es de 1 cm y el nivel en inspiración o espiración forzada puede llegar a 10 cm).
Fase inspiratoria: Proceso activo que implica:
Fase espiratoria
Figura 49. Imagen del perfil de una mujer gestante [78].
La ventilación tiene lugar mediante los movimientos de tres grupos musculares: los supraclaviculares, los torácicos o costales y los diafragmáticos, dando lugar a las respiraciones clavicular, torácica y abdominal.
Durante el embarazo, se producen cambios en la respiración, principalmente, debidos al efecto mecánico del crecimiento del útero, el aumento del consumo de oxígeno y el efecto de la progesterona. La cantidad de aire inspirada o espirada por minuto crece, aproximadamente, un 40%. Existe la hiperventilación.
Programa de entrenamiento respiratorio
Respiración abdominal o del bajo vientre de espiración prolongada
Objetivo: prolongar la espiración el máximo tiempo posible a lo largo de toda la contracción.
Respiración torácica de espiración prolongada
Objetivo: prolongar la espiración el máximo tiempo posible a lo largo de toda la contracción.
Figura 50. Respiración torácica de espiración prolongada [78].
Respiración superficial o “de emergencia”
Objetivo: asociar el ritmo respiratorio a las sensaciones de la contracción.
Nota: es un tipo de respiración que puede provocar hiperventilación, agota y se utilizará únicamente cuando sea imposible realizar respiraciones de espiración prolongada.
Figura 51. Respiración superficial o de emergencia [78].
La relajación es un elemento importante que ayuda en el proceso de la maternidad. Facilita la adaptación a los cambios y a las nuevas situaciones.
Las diferentes técnicas o métodos de relajación tienen su origen tanto en Oriente, como sucede por ejemplo en el caso del yoga o del zen, como en Occidente, como es el caso del entrenamiento autógeno de Schultz y de la relajación progresiva de Jacobson.
Por lo que se refiere a la sofrología, la escuela de sofrología surgió en el año 1960 de la mano del psiquiatra Alfonso Caycedo. Este estudioso de la conciencia humana vivió en Oriente y, fruto de todo su aprendizaje, elaboró un método de entrenamiento dinámico.
El embarazo y el parto son procesos que requieren una actitud activa y relajada. La práctica continuada del método sofrológico permite afrontar la maternidad con un mejor equilibrio psicofísico.
Las técnicas y métodos de entrenamiento sofrológico adaptados a la embarazada que se describen a continuación son: la sofronización simple o básica, la sofroaceptación progresiva, la activación intrasofrónica de la respiración, de algunos ejercicios como: los ejercicios de simulación de la contracción (ESC) y la relajación dinámica de Caycedo (RDC) I, II, y III grado.
Sofronización simple o básica
El objetivo de la técnica es alcanzar un nivel de conciencia “a ras de sueño”, con una disminución del tono muscular. No se necesitan condiciones ambientales especiales.
Posición: Se puede realizar en diferentes posiciones; sentada en una silla, estirada en una colchoneta, en decúbito lateral o decúbito supino, apoyando la cabeza y las piernas.
Sofroaceptación progresiva
El objetivo de la técnica es anticipar situaciones futuras relacionadas con la maternidad dentro de la relajación, percibiendo sensaciones presentes de seguridad y tranquilidad.
Posición: sentada en una silla, estirada en una colchoneta, en decúbito lateral o decúbito supino, apoyando la cabeza y las piernas y, esencialmente, en postura RDC II y III grado.
Activación intrasofrónica
El objetivo de la técnica es realizar ejercicios y respiraciones en un nivel de conciencia a ras de sueño para tener mayor conciencia de las sensaciones producidas por los ejercicios y mejorar su realización.
Posición: sentada en una silla en postura RDC II o en postura de III grado.
Los primeros cursos de “psicoprofilaxis obstétrica”, “educación para el parto”, “parto natural”, “parto sin dolor” en los que el eje central era disminuir el dolor de las mujeres en el parto hospitalario han evolucionado hacia programas de educación para la salud en los que el eje conductor es la salud materno-infantil en el embarazo, parto y puerperio y la vinculación afectiva neonatal [168].
El análisis comparativo de los principales métodos psicoprofilácticos y modelos de educación prenatal es la base para identificar las semejanzas y las diferencias de cada uno de ellos. Esto va a facilitar el que los profesionales puedan elegir el enfoque educativo más acorde con las características de su entorno. También puede sentar las bases para el diseño de preguntas de investigación que están sin resolver, como buscar los mejores enfoques educativos y las mejores estrategias de aprendizaje en este ámbito [168].
Los objetivos de la educación para el parto son permitir que las mujeres trabajen y den a luz con confianza, comodidad y apoyo de las personas que las rodean [58]. Ayuda a los futuros padres a prepararse para el parto y la paternidad brindando información sobre cuestiones tales como las prácticas de atención de maternidad, alivio del dolor, toma de decisiones durante el trabajo de parto, cuidado infantil y postnatal y lactancia [169, 170].
Sin embargo, hay una falta de evidencia de alta calidad de los ensayos controlados para evaluar los resultados de la educación prenatal o determinar el mejor enfoque, especialmente dado que pocas mujeres están dispuestas a ser asignadas al azar a ninguna preparación prenatal formal [149, 150].
Si bien las organizaciones han apoyado el valor de la educación del parto tanto para reducir la tasa de cesárea primaria como para limitar las intervenciones en el parto [152, 155], se requieren investigaciones adicionales para garantizar que las clases de educación sobre el parto satisfagan mejor las necesidades de los padres y sus recién nacidos si la educación basada en la evidencia del parto juega un papel en la reducción de la tasa de cesárea primaria y en la limitación de las intervenciones en el trabajo de parto y el parto [156].
La mayoría de los estudios consultados apoyan los beneficios para la salud de la madre y el recién nacido que aporta la realización del programa de educación maternal, tanto físicos como psíquicos y sociales [1, 73], así como la instauración de prácticas clínicas que resultan beneficiosas para ambos, como el contacto precoz piel con piel, la participación activa en el parto o el inicio precoz de la lactancia materna [1]. Es importante que las matronas fomenten la participación de las mujeres en los programas de educación maternal, promoviendo los beneficios que conlleva tanto para ellas como para su futuro bebé [73]. Además aporta una gran adquisición de conocimientos por lo que se reduce el miedo, la ansiedad y estrés [1].
Los programas de educación prenatal brindan a las madres la oportunidad de reunirse con otras mujeres embarazadas, compartir historias, obtener información sobre problemas de embarazo, parto y posparto, abordar temores y preocupaciones, y dedicar tiempo a enfocarse en la preparación para el parto. Esta información ayuda a las mujeres a saber qué esperar durante el trabajo de parto y el parto, y proporciona un foro para, finalmente, tomar decisiones dentro del contexto de la atención de maternidad moderna y desarrollar un plan personal para el nacimiento [171].
Todo el personal sanitario que atiende a las mujeres embarazadas debería fomentar la participación en el programa de educación maternal que se imparte en cada Centro de Salud, partiendo de una adecuada formación que les capacite a informar adecuadamente acerca de todos los beneficios que aporta la asistencia a dichos cursos [1, 73].
La asistencia a las sesiones de educación maternal está influenciada por un mayor nivel de estudios y una edad avanzada, siendo estos los factores que producen una mayor asistencia. Por el contrario, el trabajo fuera de casa, un bajo nivel económico, tener dificultades con el idioma o la falta de impartición del programa en determinados Centros de Salud, da lugar a una falta de asistencia a dicho programa. El rol del padre es un aspecto muy importante que se debe fomentar en las sesiones de educación maternal, ya que aporta un gran número de beneficios tanto a nivel materno como del recién nacido, siendo un gran apoyo durante todo el proceso del embarazo y parto para la gestante como a nivel del recién nacido, favoreciendo un mayor vínculo padre-hijo, reforzando la instauración de la lactancia materna e involucrándose en los cuidados del recién nacido [1].
Por todo ello, este trabajo ofrece la oportunidad de reflexionar sobre la importancia que, como profesionales de la salud, damos al tema y sobre las estrategias que utilizamos para abordarlo y desarrollarlo. También nos permite replantear el enfoque de educación prenatal que subyace en los cuidados a la mujer y su familia en un momento vital y de salud de tanta importancia como el parto y el nacimiento de un hijo. De ello se beneficiarán los profesionales de la salud que administrarán cuidados más adecuados y eficaces y todas las futuras madres y padres que podrán recibir una atención sanitaria de mayor calidad [168].