

 https://orcid.org/0000-0002-5408-6263
https://orcid.org/0000-0002-5408-6263
Los trastornos de la conducta alimentaria son un problema de salud complejo debido a su dificultad para prevenirlos puesto que son muchos los factores de riesgo y algunos todavía se encuentran en estudio; diagnosticarlos ya que este tipo de pacientes rechaza buscar ayuda especializada; y conseguir una buena adherencia al tratamiento.
Estas patologías afectan cada vez a un mayor número personas, generalmente adolescentes y adultos jóvenes, aunque se ha observado una tendencia a presentarse en individuos más jóvenes, incluso niños, con el paso del tiempo.
Los trastornos alimenticios y de la ingestión de alimentos suponen un gran coste económico a los sistemas de salud y un gran daño al individuo que lo padece por sus consecuencias tanto a nivel personal como social, familiar, laboral, y físico y su alta tasa de mortalidad. Además, sigue siendo complicado establecer cuál es el mejor tratamiento ya sea farmacológico o psicológico porque no hay evidencia científica suficiente hasta el momento y el pronóstico de estas enfermedades no es muy bueno. Muchos de los casos acaban convirtiéndose en patologías crónicas.
Por ello, se ha realizado este trabajo de desarrollo con el objetivo de recopilar la información actual acerca de los trastornos alimenticios recogidos en el DSM-V.
Palabras clave: Trastornos, alimentarios, salud, tratamiento, adherencia, DSM-V.
These pathologies affect an increasing number of people, generally adolescents and young adults, although a tendency to occur in younger individuals, even children, has been observed over time.
Eating and food intake disorders represent a great economic cost to the health system and a great harm to the individual who suffers from them due to their personal, social, family, occupational and physical consequences and their high mortality rate. Furthermore, it is still complicated to establish the best treatment, whether pharmacological or psychological, because there is insufficient scientific evidence to date and the prognosis of these diseases is not very good. Many of the cases end up becoming chronic pathologies.
For this reason, this development work has been carried out with the aim of gathering current information about the eating disorders included in the DSM-V.
Keywords: Disorders, food, health, treatment, adherence, DSM-V.
Los trastornos de la conducta alimenticia (TCA) son un grupo de enfermedades que pueden producirse por diversos factores, es decir, pueden tener múltiples causas y, además, afectan al paciente tanto a nivel de salud física como de salud mental pudiendo provocar problemas a nivel social (1-6).
Por ello, es necesario dar a estos trastornos un abordaje multidisciplinario que ayude a disminuir la resistencia al tratamiento que estos pacientes suelen presentar, las frecuentes recaídas que son comunes en este conjunto de patologías, intentar disminuir la morbimortalidad a corto y largo plazo y trabajar en la prevención de otros trastornos mentales que pueden llegar a sufrir los pacientes con TCA como la depresión o la ansiedad (1-6).
Las personas que sufren desórdenes de la alimentación pueden parecer personas sanas, aunque, en realidad, estén sufriendo una grave patología. Es, además, una enfermedad que puede afectar a personas de cualquier género, grupo social, cultural y étnico (1) y que se caracteriza por una excesiva preocupación por el peso y la imagen corporal (7) y por la ingesta de comida (8,9). Se puede considerar que un paciente presenta un trastorno de la conducta alimentaria cuando no ingiere la cantidad de calorías que su cuerpo necesita para funcionar correctamente teniendo en cuenta su edad, estatura y ritmo de vida y esta alimentación deficiente no está relacionada con otros factores externos como la no disponibilidad de alimentos, la pobreza, etc. (10).
De acuerdo con la historia, los primeros casos de trastornos de la conducta alimentaria, más en concreto de anorexia, aparecieron en 1870 y las personas que la presentaban eran mujeres jóvenes de alto nivel sociocultural (1).
Los médicos describían esta enfermedad como “histeria” con debilidad, llanto y rechazo de los alimentos (1,6). Esta descripción de la patología provocó que fuera considerada como un problema superficial, incluso electivo. Siglos después, esa idea aún persiste en una parte de la sociedad.
El pronóstico de los TCA es variable. Dependerá del tipo de trastorno, del momento en el que se diagnostica, y de la presencia de algún factor asociado con un peor pronóstico (1) como puede ser:
Aun así, alrededor de un 20% de los trastornos de la conducta alimentaria se acaban convirtiendo en trastornos crónicos. Se considera que es un trastorno crónico cuando la sintomatología, la presencia de ideas restrictivas de la alimentación o preocupación por el peso corporal persiste después de diez años. En algunos casos, esto puede ocurrir aun habiendo logrado una adecuada recuperación nutricional. Y pueden aparecer comportamientos que son un factor de riesgo de posibles recaídas (1):
Existen diferentes perspectivas teóricas desde las que se intenta explicar la causa de la aparición de los TCA.
La primera de ellas es el psicoanálisis. Según este modelo analítico, se considera que los desórdenes alimenticios están basados en un desorden psicopatológico y, por lo tanto, no tienen origen propio, sino que es la manifestación de una estructura psíquica como la neurosis o la psicosis (10).
En el psicoanálisis existen algunas variaciones según el autor y el paso del tiempo:
Según Sigmund Freud, un médico de Austria considerado el padre del psicoanálisis, la anorexia es el resultado de una neurosis histérica relacionada con la alimentación (1,6,11). Por otro lado, Jung propone que las distorsiones de la percepción de la imagen corporal pueden deberse a un déficit del Yo, más en concreto, explica que dichas alteraciones perceptivas pueden deberse a un déficit de la autonomía y del dominio del cuerpo, y esto puede provocar que la persona tenga un sentimiento de ineficacia personal (6,12). Además, este mismo autor también relaciona los TCA con la existencia femenina y la relación de la paciente (ya que en ese momento se consideraba una patología que sufrían únicamente las mujeres) con su madre (2).
En este modelo, los TCA se analizan desde dos ejes: La relación con el objeto alimentario y la relación con el propio cuerpo. Sin embargo, algunos autores destacan el hecho de que existen conductas características de los desórdenes alimenticios que no explican la relación con los objetos, por el contrario, muestran un rechazo de los mismos como, por ejemplo, el vómito (10).
En resumen, desde la perspectiva psicoanalítica, los TCA tienen una base psicopatológica ya que los psicoanalistas consideran que estos trastornos son una forma de somatizar otra patología como la psicosis, la neurosis o la perversión, descartando así que los TCA puedan tener como origen algunos factores biológicos como, por ejemplo, la genética (2,6,12).
La segunda perspectiva que intenta explicar el origen de los trastornos alimenticios es la teoría cognitivo-conductual. Sugiere que las personas que padecen TCA se autoevalúan y se perciben a sí mismos según su imagen corporal, como se alimentan, su peso y la capacidad que tienen para controlar todo lo anterior, sobrevalorando la importancia del aspecto físico (10).
Esta conducta provoca el mantenimiento del trastorno alimenticio y surge así la denominada teoría transdiagnóstica del mantenimiento de los TCA. Plantea lo que se conoce por núcleo patológico de los TCA y que está compuesto por cuatro mecanismos para el mantenimiento de la enfermedad (10):
Por último, el modelo multideterminado defiende que existen múltiples causas para que se produzca un TCA. Es decir, en su desarrollo intervienen diversos factores que pueden ser tanto biopsicosociales como culturales (6,13-17). Esta perspectiva teórica ve los TCA desde un punto de vista médico y psiquiátrico (2,12).
El DSM-5 ha introducido cambios en los criterios utilizados para identificar a las personas que padecen un TCA. Entre otras, las modificaciones más relevantes en los criterios diagnósticos son los cambios en el tiempo de evolución de la enfermedad para ser considerado TCA, la presencia o no de amenorrea, y la presencia o no de un peso corporal considerado bajo (1).
Para facilitar el diagnóstico de los TCA existen entrevistas semi estructuradas como, por ejemplo: “Composite International Diagnostic Interview” (CID-I) que fue desarrollada por la OMS en 1990; otro ejemplo de este tipo de entrevistas sería: “Eating Disorders Examinations” (EDE) desarrollado en 1987 aunque con posteriores versiones y considerada como más fiable y mejor validada (2,6,12).
Aunque lo más adecuado es realizar una valoración integral del paciente antes de emitir un diagnóstico. Esto se llevará a cabo mediante una entrevista, una exploración física y una valoración psicopatológica del paciente. De este modo podremos conocer no solo el estado físico actual del paciente sino también sus pensamientos, creencias, conductas, y la presencia de algún parámetro psicométrico que explique el desarrollo y el mantenimiento del TCA.
Para la realización de la entrevista es posible guiarnos y basar las preguntas en los criterios diagnósticos del CIE-10 y el DSM-5. De esta manera se puede conseguir un diagnóstico eficaz en un periodo de tiempo corto (2).
A la hora de realizar la evaluación del paciente nos preocuparemos por conocer su estado de salud actual mediante una exploración física. Es importante recordar que los trastornos de la conducta alimentaria son un conjunto de enfermedades diferentes entre sí y que cada una de ellas cuenta con síntomas específicos, pero, en rasgos generales, existen algunos síntomas característicos que deben llamarnos la atención a la hora de realizar una valoración física (1,6,18,19). Para su desarrollo, se han clasificado según la zona del cuerpo en la que se pueden encontrar:
También debemos valorar sus pensamientos y conductas. Para ello existen instrumentos específicos como el “Eating Disorder Inventory” (EDI) diseñado en 1983 y que evalúa áreas cognitivas y conductuales, actualmente es uno de los instrumentos autoadministrables más utilizado tanto en clínica como en investigación con la finalidad de explorar síntomas y rasgos psicológicos en pacientes con TCA relevantes para el desarrollo y mantenimiento de esta patología (10).
Además, podemos utilizar cuestionarios destinados a evaluar la percepción de la imagen corporal que tiene el propio paciente. Encontramos el cuestionario sobre forma corporal, BSQ (por sus siglas en inglés), elaborado en 1987 y utilizado para medir la valoración que hace la persona sobre su apariencia física y si presenta miedo a engordar. Puede ser usado también para detectar riesgo de sufrir TCA. Otros cuestionarios son: La evaluación de la imagen corporal, BIA, desarrollado en 1991 para medir la percepción real del “yo”, y el “Body Attitude Test”, BAT, elaborado en 1995 y adaptado en 1999 para valorar las actitudes hacer el propio cuerpo en pacientes con TCA. Este último cuestionario puede ser utilizado también en personas sin patología de la conducta alimentaria (2).
A la hora de realizar una valoración de los pensamientos y conductas del paciente, debemos intentar conocer la presencia de alguno de los comportamientos que se relacionan con un TCA como son contar calorías de toda la comida que se va a ingerir, tocar y/o medir repetidamente algunas partes de su cuerpo, comparar su aspecto físico con el de otras personas, o mentir para evitar comer (19).
Por último, antes de realizar un diagnóstico de TCA es importante realizar una evaluación psicopatológica del paciente, centrándonos en los siguientes parámetros psicométricos: Impulsividad (la escala propuesta para su evaluación es la Escala de Impulsividad de Barrat, BIS), ansiedad (Escala de Hamilton para la Ansiedad, HARS, elaborada en 1959), depresión (se puede utilizar el Inventario de Depresión de Beck, BDI, elaborado en 1961, aunque existen otros validados para la evaluación de este parámetro) y Obsesividad (Escala Yale-Brown para el TOC, hecha en 1989) (2).
Prestaremos especial atención a los síntomas psicológicos relacionados con los trastornos de la conducta alimentaria como pueden ser una disminución del ánimo, tendencia al aislamiento, irritabilidad, autocrítica general excesiva o dificultad para concentrarse relacionada con la preocupación por la alimentación y el peso (6,12,19,20).
Antes de establecer un tratamiento es importante conocer los objetivos que se deben marcar para obtener una correcta recuperación. Los objetivos del tratamiento de TCA son:
Las guías de consensos de expertos están de acuerdo en que el abordaje de los TCA debería ser principalmente ambulatorio, personalizado y multidisciplinario, y en que en algunos casos puede ser necesario pautar un tratamiento farmacológico (1,6). Si no fuera posible llevar a cabo el tratamiento de forma ambulatoria, se valorará el internamiento del paciente. Existen algunos criterios para realizar este internamiento (1):
En cuanto al tratamiento psicológico, hoy en día hay dos terapias ya que parecen ser las más eficaces en el tratamiento del TCA por mejorar el pronóstico a corto plazo, estas son la terapia cognitivo-conductual y la terapia familiar (2,6,12).
El modelo basado en la familia, también conocido como modelo de Maudsley, propone una gran implicación de la familia del paciente en su tratamiento. Es considerado uno de los mejores recursos para la recuperación de los trastornos de la conducta alimentaria. Ha sido evaluado por diversos estudios obteniendo como resultado una efectividad del modelo de entre un 50 y un 70% observándose una mayor eficacia en adolescentes sin conflictos familiares relevantes (1).
Se pueden diferenciar varias terapias relacionadas con la familia eficaces en el TCA: La terapia familiar estructural tiene como objetivo modificar la estructura de las relaciones de la familia del paciente desde tres perspectivas: Cuestionar el problema (haciendo que cada miembro asuma parte de la responsabilidad del problema), cuestionar la estructura (deben conocerse las jerarquías, coaliciones y límites que impiden la funcionalidad de la familia e intentar corregirlas) y cuestionar la realidad familiar (la manera en la que se producen los intercambios entre los miembros de la familia son producto de la experiencia familiar, si se modifican las pautas de comportamiento, la experiencia de la realidad cambia) (2).
La segunda de ellas es la terapia centrada en las emociones, esta pretende mejorar la comunicación y la regulación de las emociones mediante técnicas de supresión y reevaluación. Con este modelo se ha observado una mejora a nivel alimenticio y psicológico debido a que se mantiene una mejor relación con los miembros de la familia (2).
Por último, la terapia interpersonal se centra en las relaciones entre los miembros de la familia. Pretende favorecer la comprensión de los hechos y modificar la relación padre-hijo sin enfocarse en el problema que es la comida prestando atención y contrastando los pensamientos y sentimientos tanto de los padres como de los pacientes (2).
La prevención se define como el conjunto de acciones cuyo fin es erradicar, eliminar o minimizar el impacto de la enfermedad (6,22,23). Se definen varios niveles de prevención: Primaria, secundaria y terciaria (10,12). Aunque en algunos casos como este tipo de patología se puede hablar de prevención cuaternaria (22).
En relación con los trastornos de la conducta alimentaria encontramos: La prevención primaria actúa sobre los factores de riesgo y las causas del problema intentando reducirlos para evitar la adquisición de la enfermedad y favoreciendo a los factores de protección; la prevención secundaria consiste en realizar un diagnóstico correcto y precoz para empezar lo antes posible con un tratamiento y que evite la progresión de la enfermedad; por otro lado, la prevención terciaria es el conjunto de medidas dirigidas al tratamiento y rehabilitación de la enfermedad con la finalidad de evitar complicaciones y conseguir la recuperación del paciente; y, por último, la prevención cuaternaria está enfocada en intentar evitar las recaídas, este último tipo de prevención aparece después el haberse llevado a cabo el tratamiento (10,22).
También se puede clasificar las intervenciones que se llevan a cabo en los diferentes tipos de prevención en: Intervenciones inespecíficas que intentan desarrollar recursos y habilidades para conseguir un crecimiento total de los pacientes e intervenciones específicas que consiste en dar información sobre el riesgo de ciertas conductas. Algunos ejemplos de esto fueron los proyectos desarrollados en España como “body proyect”, “girl talk”, peso saludable, “student bodies”, y “weight to eat” (10).
Además, existen proyectos diseñados por el gobierno para prevenir los trastornos de la conducta alimentaria. Un ejemplo de ello es la “Guía de prevención de los Trastornos de la conducta alimentaria y el sobrepeso” sacado por la Consejería de Sanidad y servicios sociales del gobierno de Cantabria en 2008 dirigido a estudiantes de secundaria (10).
A pesar de todo lo anterior, la incidencia de TCA cada vez es mayor. Esto puede ser debido al hecho de que hay diversos factores que convierten la prevención en una tarea difícil. Dichos factores pueden ser, por un lado, conductas típicas de esta clase de trastornos como es la tendencia de los pacientes a negar o esconder los síntomas como, por ejemplo, mediante el uso de ropa ancha para esconder su cuerpo y que el cambio físico no sea tan llamativo o las excusas para saltarse las comidas; por otro lado, según algunos autores, existe una falta de capacidad en nuestro sistema sanitario actual para enfrentarlos y atenderlos correctamente por una deficiente preparación en este aspecto (6,12,19,23).
A lo largo de la historia, los trastornos de la conducta alimentaria han sido percibidos como patologías que se daban en los países desarrollados de occidente, con un perfil del paciente muy cerrado. Se consideraba una enfermedad que sufrían solo las mujeres, de clase alta. Con el paso del tiempo han ido apareciendo estos trastornos en otros países menos desarrollados, se ha visto un aumento de la incidencia en hombres, en zonas rurales, y con un perfil de quienes lo padecen mucho más amplio, incluyendo a personas de diferentes niveles socioeconómicos, edades, etnias y estados nutricionales y ha llegado a considerarse una patología que puede causar riesgo para la vida (19,24).
Según los datos de la Organización Mundial de la Salud el 1% de la población mundial de adolescentes padece anorexia nerviosa, y el 4,1% presenta bulimia, además, añaden que se ha producido un incremento de los casos de TCA alarmante en los últimos años (3,6,12,25-27). En España la prevalencia de TCA se encuentra entre el 4,1% y el 6,41% de la población, valores parecidos a los de otros países desarrollados (6,12,28).
Además, se estima que entre 0.9% a 2% de mujeres y 0.1% a 0.3% de hombres desarrollarán anorexia en algún momento de su vida; la anorexia subclínica ocurre en 1.1% a 3% de las adolescentes; la bulimia la padecen entre 1.1% a 6% de mujeres y 0.1% a 0.5% de hombres; la bulimia subclínica ocurre en 2% a 5.4% de las adolescentes; el trastorno por atracón lo desarrollarán entre 0.2% a 3.5% de mujeres y 0.9% a 2% de hombres, y el trastorno por atracón subclínico ocurre en 1.6% de las adolescentes (6,12); por último, en cuanto a los trastornos de la conducta alimentaria no especificados (TCANE), se reportaba una prevalencia de hasta el 14%, por lo que se consideraban los más frecuentes, aunque tanto la anorexia como la bulimia tenían una mayor prevalencia en los pacientes jóvenes, de sexo femenino y son los dos tipos de TCA con mayor mortalidad (12,19).
Con el desarrollo y la publicación del DSM-5 y el cambio de criterios diagnósticos y denominación para los trastornos de la conducta alimentaria que incorporaba, se produjo un incremento de los casos catalogados como “anorexia” y “bulimia nerviosa”, y se redujeron los casos identificados como TCANE (1,3,6- 8,12,19,25,29,30-32).
En conclusión, podemos decir que los trabajos epidemiológicos reflejan un aumento de la incidencia de TCA en las últimas décadas, tanto en los países desarrollados como en aquellos en vías de desarrollo (24). Según los últimos estudios, existe una predominancia en las áreas urbanas y es significativamente más frecuente entre adolescentes y niños que buscan tratamiento por obesidad (11,12,19). Y, aunque la incidencia en hombres todavía sigue siendo menor que en las mujeres, en los últimos años se ha observado un incremento en la afectación del sexo masculino (11,24).
En los últimos años se ha incrementado el número de casos de pacientes pediátricos diagnosticados con un TCA (1,6). Es una patología que inicia cada vez a edades más tempranas (19) y se considera el principal problema psiquiátrico de la pubertad y adolescencia en ambos sexos (1).
Sin embargo, aunque la adolescencia es la etapa de la vida en la que los TCA presentan una mayor incidencia, se han visto picos de casos que comienzan a los 18 años en adelante y otros que, por el contrario, empiezan a una edad muy temprana registrándose TCA en niños desde los cuatro años (1,6).
La anorexia en la infancia puede presentarse como consecuencia de problemas relacionados con la alimentación, existentes desde la primera infancia provocando síntomas como el retraso en el crecimiento y desarrollo de estados depresivos que generen conflictos en el vínculo madre-hijo (6,19,33). Quizá esto está relacionado con el estilo de vida de las personas actualmente y que este está influyendo en el comportamiento de los infantes y su relación con la comida (10).
Hay autores que defienden que es poco común el diagnóstico de TCA como anorexia y bulimia en edades tempranas a causa de que, en primer lugar, los síntomas pueden pasar desapercibidos para los padres impidiendo que estos busquen la ayuda necesaria e, incluso, pueden pasar desapercibidos para los médicos también. Y, en segundo lugar, los niños no suelen cumplir con todos los criterios diagnósticos del DSM y, por ello, proponen criterios más flexibles (10).
Durante la etapa escolar, el niño evoluciona en el reconocimiento de su cuerpo y el efecto que tiene la comida sobre este (6,33). Además, el niño no tiene la capacidad de un pensamiento abstracto y un control emocional que permita que se presente la sintomatología cognitiva característica de los TCA, por lo que a esta edad la sintomatología es más de carácter conductual y físico, aunque según algunos autores, la sintomatología en niños con TCA se puede clasificar en (10):
En los últimos años se ha apreciado un aumento de la incidencia en personas adolescentes estimándose que cerca de un 3% presentan anorexia o bulimia y que, alrededor de un 6%, presentan alguna variante de estas patologías (1,6,35).
Además, se han realizado estudios que muestran datos preocupantes como por ejemplo en España, que se estima que uno de cada dos adolescentes, con edades entre quince y dieciséis años, considera que su peso es elevado (1,6).
Es durante la adolescencia donde mayormente se encuentran los TCA y pueden deberse a la insatisfacción corporal, así como la influencia del contexto social; a su vez los TCA aquejan más comúnmente a las mujeres (6,10,16).
La sintomatología y el diagnóstico de los TCA en la adolescencia es igual a la de los pacientes en edad adulta, esto no ocurre en el caso de los pacientes pediátricos que presentan otros síntomas y los facultativos deben basarse en criterios diferentes para establecer el diagnóstico (1).
Según un estudio (36) realizado a estudiantes mediante una encuesta, obtuvo como resultado que la prevalencia de probable diagnóstico de trastornos de conducta alimentaria fue de 10,1 % (11,3 en mujeres y 8,6 en varones) (6,15,29). Es decir, aproximadamente uno de cada diez estudiantes presenta un probable diagnóstico de trastornos de conducta alimentaria que se asocian con factores familiares, sociales, laborales y otros relacionados con los medios de comunicación (6,15,37). Estos últimos los más destacados por las personas que cumplimentaron la encuesta (36). Lo cual podría ayudar a explicar la evolución e incremento de la incidencia de TCA en los grupos de población a los que previamente se consideraba que no afectaba.
Por otro lado, diferentes estudios muestran que pacientes con personalidades ansiosas o inflexibles que presentan modificaciones en la modulación de las monoaminas a nivel caudal, tienen mayores alteraciones al entrar a la pubertad, ya que los esteroides gonadales femeninos exacerban la regulación de serotonina y dopamina (1,6).
Trabajos realizados en la Universidad de Michigan demostraron que niñas en edad puberal con altos niveles de estradiol tenían más riesgo de un trastorno de alimentación, en comparación con el grupo control con niveles menores de estradiol (1,6).
Durante el embarazo, las mujeres pueden experimentar una serie de cambios corporales, especialmente en su imagen, lo que puede convertir esta etapa de la vida de la mujer en un periodo estresante por la pérdida de control sobre su cuerpo (4). Esto puede afectar tanto a mujeres con TCA como sin él, pero aquellas que padecen un trastorno de la conducta alimentaria o lo sufrieron en el pasado, son más vulnerables, por lo tanto, el embarazo puede ser considerado un factor de riesgo para el inicio o reactivación de un TCA (4).
El comportamiento de las mujeres que presenten TCA durante su embarazo es variable. Algunas de ellas pueden evitar por completo sus conductas alimentarias patológicas debido a la preocupación por la salud de su hijo, dando lugar a un periodo en el que se podría considerar que la mujer se ha recuperado y que, en algunos casos, se mantiene durante el postparto; otras, pueden tener una mejoría parcial por la misma causa, aunque con una recaída posterior; y hay algunas mujeres en las que su TCA se mantiene igual o incluso puede empeorar (4).
Si durante el embarazo, las mujeres mantienen un estado de malnutrición y bajo peso a causa de un TCA, se pueden producir diversas complicaciones tanto en la madre (un aumento de probabilidad de complicaciones en el embarazo y parto, parto prematuro, mayor riesgo de aborto, mayor prevalencia de malestar psicológico, problemas con la reparación de la episiotomía y dificultades en la lactancia materna) como en el recién nacido (resultados perinatales adversos, microcefalia, restricción del crecimiento uterino, macrosomía, bajo peso al nacer y puntuaciones en el Test de APGAR más bajas, e incluso muerte fetal). Todas estas complicaciones predisponen al bebé a desarrollar diferentes enfermedades metabólicas crónicas o, incluso, un trastorno de la conducta alimentaria en el futuro. Por ello es fundamental desarrollar e implementar medidas que garanticen una adecuada nutrición de la madre durante el embarazo, además, se debe ofrecer apoyo psicológico a las mujeres con TCA e intentar garantizar en la medida de lo posible el apoyo social a estas mujeres antes y durante el embarazo y, en caso de ser necesario, después del mismo también (4).
Según los últimos estudios, el riesgo de aborto aumenta en pacientes que sufren bulimia nerviosa, no pudiendo haberse confirmado en pacientes con anorexia nerviosa (4). En una revisión sistemática publicada en el año 2019, se encontró 2,6 veces más riesgo de padecer un aborto en mujeres con bulimia nerviosa activa que en mujeres que padecieron esta enfermedad en el pasado; en cuanto al riesgo de parto prematuro, se encontró que tenían de 2 a 3 veces más riesgo las mujeres con TCA (sin especificar el tipo) y 4,6 veces más riesgo las mujeres con anorexia nerviosa; en relación con la restricción de crecimiento intrauterino existe tres veces más riesgo en pacientes con historia previa de TCA y el mayor riesgo se daba en pacientes con anorexia activa y teniendo como factor de riesgo para recién nacidos de bajo peso un índice de masa corporal bajo de la madre previo al embarazo (38).
En otro estudio publicado en 2020, se observó que el riesgo de hiperémesis gravídica se duplicaba en pacientes con TCA (todos los subtipos); un 60% más de riesgo de sufrir hemorragia preparto en mujeres con anorexia nerviosa sin diferencias en el riesgo de hemorragia postparto entre mujeres con y sin TCA. Además, el riesgo de sufrir anemia materna aumenta en un 10% en el paso de mujeres con TCANE y un 30% en el paso de mujeres con bulimia y el riesgo de tener recién nacidos pretérmino respecto a los hijos de mujeres sin TCA aumentaba en un 60% en mujeres con anorexia nerviosa, un 30% en mujeres con bulimia y un 40% en mujeres con TCANE (39).
Finalmente, en este último estudio, se observó que, en comparación a los resultados obtenidos en mujeres sin ningún TCA, el riesgo de tener un hijo más pequeño de lo esperado para la edad gestacional del mismo es de un 40% para mujeres con anorexia nerviosa y de un 20% en mujeres con TCANE (4). Se destaca también que la anorexia se asoció con casi el doble de riesgo de tener un recién nacido con microcefalia, la bulimia con un 60% y los trastornos de la conducta alimentaria no especificados, con un 40% (4,39).
La lactancia materna tiene múltiples beneficios tanto para la madre (menor riesgo de diabetes, cáncer de mama y de ovario), como para el recién nacido (son menos susceptibles a padecer enfermedades infecciosas, gastrointestinales, diabetes, leucemia y muerte súbita) (4).
Numerosos estudios muestran que las mujeres que sufren alguno de los trastornos de la conducta alimentaria, tienen más dificultades con la lactancia y que se produce un cese precoz de la lactancia materna con mucha mayor frecuencia que en mujeres sin esta patología. Esto puede producirse a causa de que la producción de leche está ligada a una compleja cascada hormonal y a otros factores nutricionales que en pacientes con TCA pueden estar alterados, debido a la restricción calórica o las conductas de purgas (4).
Por todo lo anterior, es importante promover intervenciones que apoyen la lactancia materna ya que esta puede ser una forma de mejorar la salud del recién nacido y de la madre con TCA (4).
Los trastornos de la conducta alimentaria son considerados un problema de salud pública dada la gravedad de los síntomas, el riesgo de mortalidad, la resistencia que muestran los pacientes al tratamiento, la aparición de la patología en edades cada vez más tempranas, el riesgo de cronicidad y el aumento de casos en los últimos años (6,10,29).
Por ello, es un problema sanitario que ha generado una gran preocupación en el mundo occidental y esto ha llevado a los investigadores a tratar de explicar los factores implicados, sus causas y sus efectos, como una forma de contribuir a los esfuerzos para detener las tendencias de crecimiento (37).
Identificar los factores de riesgo es esencial para poder desarrollar estrategias preventivas eficaces y orientar correctamente las intervenciones llevadas a cabo en los TCA (40).
La información teórica en el área de psicología y psiquiatría sobre los TCA tuvo un auge durante la década de 1960. Durante este tiempo la atención se centró en la familia como principal factor de riesgo de la anorexia nerviosa (6,12,34). Más tarde, se le dio un enfoque biológico y se prestó mayor atención a las variaciones neuroendocrinas y genéticas y como estos cambios se relacionaba con la aparición de esta patología. Además, aparecieron algunas teorías psicológicas, como el psicoanálisis, que proponen que la estabilidad del “Yo” y su organización tienen una gran influencia en la aparición de este tipo de desórdenes (10).
Hoy en día, se carece todavía de una comprensión completa y clara de la causa de los TCA (19). Las investigaciones realizadas hasta la fecha han evidenciado que existen múltiples causas de esta patología y que, posiblemente, su aparición se deba a la interacción de diversos factores biológicos, psicológicos, conductuales, culturales y socioambientales que impactan en el comportamiento del individuo y contribuyen a la aparición y mantenimiento de los TCA (10,19).
Se cree que los individuos con TCA tienen una predisposición biológica o genética al desarrollo de estas patologías y que es actividad por factores ambientales, pero los mecanismos subyacentes a la interacción entre los factores de riesgo deben aclararse aún (19).
En los TCA, además de que se toman en cuenta los diferentes factores causales, también se debe considerar la etapa de la adolescencia como un factor disposicional que se caracteriza por cambios biológicos, sociales y psicológicos (10). Según un estudio reciente, se determinó que entre los factores de riesgo de TCA predominantes en adolescentes se encontraban la influencia de la publicidad (72%), la autovaloración disminuida (50%), y la presencia de conflictos familiares (65%) (41).
Algunos autores mencionan que las causas de trastornos de la conducta alimentaria se encuentran en la intensa interacción entre: Factores predisponentes, factores precipitantes y factores perpetuadores (6,11,23,42). Los factores que se consideran predisponentes, aquellos que favorecen el surgimiento de la enfermedad, se clasifican a su vez en individuales, psicosociales y socioculturales (6,26). Por otro lado, los factores precipitantes hacen referencia a aquellos sucesos que tienen lugar en la vida del paciente y que provocan que se desencadene la enfermedad, tales como estresores externos (6,12,29). Y, finalmente, encontramos los factores perpetuadores que provocan que la enfermedad se mantenga y se vuelva crónica (10,11).
El hecho de ser mujer constituye el primer factor de riesgo debido a que continúa siendo una patología con mucha más incidencia entre las mujeres. Además, aunque cada vez aparece en personas con edades más bajas, la pubertad es otro de los factores de riesgo puesto que es un momento en el que ocurren grandes cambios físicos y biológicos en el cuerpo de las personas y estos generan cierto grado de vulnerabilidad (22).
Dentro de los factores de riesgo biológico, podemos encontrar tanto factores fisiológicos como factores neurobiológicos.
Algunos ejemplos de factores fisiológicos relacionados con el desarrollo de TCA pueden ser la pubertad y la malnutrición, generalmente por una alimentación excesiva (19).
Como normal general, en los análisis de sangre y exámenes de laboratorio de estos pacientes no suelen encontrarse alteraciones, aunque en casos extremos, puede aparecer: Leucopenia, anemia, trombocitopenia, hipoglucemia, hiponatremia, alcalosis metabólica, hipocalcemia, elevación de transaminasas y alteración en el perfil tiroideo (1).
También, en relación con los factores fisiológicos, en los últimos años se ha comenzado a investigar sobre la influencia que podría tener la microbiota intestinal en la etiopatogenia y desarrollo de los TCA, consiguiéndose hallazgos interesantes, pero aún preliminares (19).
Por otro lado, la desregulación de los sistemas dopaminérgico y serotoninérgico, junto con las alteraciones de los circuitos neuronales que están relacionados con la recompensa y el autocontrol, son ejemplos de factores neurobiológicos relacionados con los trastornos de la conducta alimentaria (19).
Se han demostrado alteraciones cortico-límbicas en los estudios sobre obesidad y adicciones, estas alteraciones provocan un consumo excesivo de calorías y modificaciones en la sensación de saciedad y falta de control de impulsos (1,6). Se ha observado que en los pacientes que sufren TCA también existen tanto alteraciones cortico-límbicas (que se comportan de forma inversa) como alteraciones de la regulación de la dopamina que se está estrechamente relacionada con desórdenes en el sistema de conducta-recompensa que, en este caso, afecta a la hora de la toma de decisiones relacionadas con la alimentación (1).
En estudios llevados a cabo mediante resonancia magnética en personas con anorexia, sugieren que existe una inhibición en el sistema límbico que altera el sistema de recompensa (1,6,43). Y que esto es expresado como alexitimias (un desorden neurológico que impide al paciente identificar sus propias emociones y, por lo tanto, no puede existe la expresión emocional de la persona afectada).
También existen alteraciones en los mecanismos de control de la ingesta de alimentos que involucran a su vez sistemas periféricos como la estimulación gustativa, secreción de péptido gastrointestinal y respuestas nerviosas vagales (1,6). En el estudio anteriormente mencionado se observaron alteraciones relacionadas con la regulación del apetito a nivel del sistema ventral estriado (1,43).
Se han descrito casos de pacientes con caquexia que presentan las modificaciones anteriormente mencionadas en el líquido cefalorraquídeo y que tendieron a normalizarse tras la recuperación nutricional (1,44).
Por último, diversos estudios demuestran que las modificaciones en los niveles de serotonina provocan un cambio en la regulación del apetito y en la aparición de conductas ansiosas y obsesivas (1,6,9). En pacientes con TCA que realizan ayunos prolongados, se produce un descenso significativo de la actividad de la serotonina, lo cual reduce también la ansiedad y este efecto aumenta de acuerdo con el incremento de la desnutrición (1,6).
Debido a esto, podemos esperar que los niveles de ansiedad aumenten cuando se produce la ingesta de alimentos y este hecho dificulte el proceso de recuperación, además de que se ha visto que llegan a producirse picos en los niveles de ansiedad conforme el paciente se aproxima a niveles idóneos de índice de masa corporal (1,6).
Los trastornos de la conducta alimentaria son una enfermedad principalmente de índole mental, por lo tanto, los factores psicológicos juegan un papel determinante en el desarrollo de la patología y en la aparición de los síntomas (6,10,11,15,26,34,45,46).
Inicialmente, es importante conocer los rasgos de personalidad que más se relacionan con los TCA (16). Por lo general, son personas ambiciosas, autoexigentes, trabajadoras, obsesivas, introvertidas y perfeccionistas, con una baja autoestima y niveles altos de ansiedad (6,22). En el caso de la anorexia del subtipo restrictivo suelen ser más perfeccionistas y obsesivos mientras que la anorexia del subtipo purgativo son más impulsivos (14,22).
También es importante identificar algunas conductas alimentarias que se relacionan con el riesgo de padecer un TCA, ya que pueden parecer comportamientos cotidianos, como hacer dieta, que se considera un factor precipitante, especialmente si se trata de dietas muy estrictas y restrictivas (19).
Respecto a los factores psicológicos, se han encontrado numerosos predictores del inicio y mantenimiento de estos trastornos. Existen factores tanto temperamentales y de personalidad, como cognitivos, conductuales y emocionales. Ejemplos de esto son el perfeccionismo, la insatisfacción corporal, la preocupación excesiva por la alimentación, la baja autoestima, y la distorsión de la autopercepción que es el eje central del trastorno (19,22).
Algunos autores defienden que un factor psicológico muy relevante es conocido como “ingesta emocional” que consiste en compensar mediante la ingesta de alimentos cuando ocurren situaciones estresantes y la persona sufre una falta de control (10).
Por otro lado, la baja autoestima es un síntoma de trastorno de la conducta alimentaria muy relevante. Se expresa en el paciente con inseguridad, necesidad de aprobación externa y falta de autoaprobación y de respeto hacia sí mismo. La baja autoestima se fomenta por una preocupación excesiva acerca del peso y por la insatisfacción por la imagen corporal (3,6,11,47-49). La autoestima puede ser considerada tanto un factor de riesgo como un factor de protección por la gran relación que existe entre autoestima y los aspectos emocionales. Si se realizan intervenciones dirigidas a fomentar el autoestima en la adolescencia, se pueden prevenir conductas alimentarias no saludables (10).
Por último, la ansiedad es otro factor que se considera como uno de los más importantes dentro de lo relacionado con los factores de riesgo de sufrir un TCA. En el apartado anterior se ha descrito la relación entre ansiedad y trastorno de la conducta alimentaria desde un punto de vista fisiológico, pero también es importante analizar dicha relación desde el ámbito psicológico.
La ansiedad en este tipo de trastornos es resultado de la preocupación intensa que sufre el paciente por la figura física. Esta preocupación provoca una fobia por el sobrepeso, ya sea real o irreal. La ansiedad puede hacer que el paciente lleve a cabo una grave restricción de la ingesta de alimentos o, por el contrario, la persona afectada realice una ingesta excesiva y a su vez realice purgas para expulsar lo consumido, diferenciándose así los distintos subtipos de los trastornos de la conducta alimentaria (10).
En cuanto a los factores de riesgo genéticos, todavía no se tiene mucha información. Se ha demostrado que en algunos TCA como la anorexia nerviosa o la bulimia hay una fuerte implicación genética, por ejemplo, mediante estudios que se realizaron en gemelos idénticos y que demuestra que los TCA tienen de 50% a un 80% de predisposición genética (50,51), aunque todavía no se han identificado las variantes genéticas asociadas (1,19).
Se han realizado estudios que señalan algunos genes con el trastorno de la conducta alimentaria: Regiones en el cromosoma 12, gen del BDNF (factor neurotrófico del cerebro) y polimorfismos en el gen del receptor 2 de la dopamina (1), pero aún es necesario realizar más estudios sobre esto.
También se ha visto que este tipo de trastornos pueden estar relacionados con la autoinmunidad por observaciones de pacientes con otras patologías autoinmunes, aunque todavía faltan estudios que sean capaces de establecer una relación más fuerte y puedan describir algún marcador específico (1,6).
Los diferentes factores socioculturales adquieren un papel importante en el desarrollo de TCA. En la actualidad, ese papel ha ido ganando protagonismo debido a la gran cantidad de tiempo que las personas pasamos en redes sociales y al hecho de que cada vez se obtiene un acceso a las mismas a una edad más temprana.
Los medios de comunicación, las redes sociales, e incluso la propia sociedad han ido promoviendo un modelo de belleza relacionado con una delgadez excesiva y asociando esa delgadez con la felicidad y el éxito (12,22). Provocando que muchas personas, especialmente adolescentes, busquen obsesivamente conseguir ese aspecto corporal. Además, en los últimos años han ido apareciendo páginas web y blogs que promueven los TCA, especialmente la anorexia y la bulimia y se presentan como formas de vida. Incluso comparten recomendaciones para adelgazar y maneras de reforzar y mantener conductas patológicas relacionadas con estos trastornos (1).
Los factores de riesgo sociales se pueden clasificar en aquellos de índole proximal, como serían los comentarios críticos sobre la apariencia y la alimentación por parte de los propios padres del paciente y los conflictos familiares no resueltos; y los factores sociales de carácter distal, como haber sido el objeto de burla. Ambos tipos incrementan significativamente el riesgo de sufrir un TCA (19).
El núcleo familiar es uno de los pilares en la formación y desarrollo del sujeto y de su personalidad, por ello, es considerado un escenario de riesgo si existen antecedentes de TCA o enfermedad psiquiátrica en los padres, conflictos familiares, o separación, entre otros. Una dinámica familiar negativa se convierte en una de las causas más frecuentes de los TCA (1,10,12).
El contexto familiar es un factor significativo para la aparición de diferentes trastornos de la conducta alimentaria pero también se presta a ser un escenario de intervención preventiva que, además, puede ayudar en diagnóstico y el tratamiento (1,10,12).
Por lo general, las familias de los pacientes de TCA suelen mostrar ciertos rasgos comunes: Familias sobreprotectoras, con evitación o incapacidad para resolver conflictos, con pobre conciencia de enfermedad, desorganización y poco apoyo emocional (12). También es frecuente la aparición de anorexia nerviosa en familias con alcoholismo, violencia, antecedentes de obesidad en la madre y sin límites bien establecidos (6,22,52).
Es importante conocer la dinámica familiar del paciente y valorar si es disfuncional ya que puede fomentar tanto el desarrollo como el mantenimiento de los TCA y debe ser tratado en la terapia reforzándose las relaciones adaptativas (12).
Los TCA son enfermedades mentales con síntomas restrictivos, compensatorios y, en algunos casos, purgativos. Los pacientes que padecen esta patología tienen un gran número de complicaciones que pueden producir un daño significativo en el organismo, incluso llegando a producir la muerte (10). Estas consecuencias se relacionan con los problemas que el TCA causa como la disminución de la masa muscular provocada por la inanición o por las conductas purgativas y compensatorias que impiden que se realice una correcta nutrición. Además, podemos encontrar tanto secuelas físicas como emocionales y psicológicas a largo plazo en estos pacientes.
En cuanto a las secuelas físicas, pueden ser de diferentes tipos ya que una exposición prolongada de este tipo de conductas daña de sobremanera el cuerpo del paciente. Debido a la pérdida de peso, se produce una disminución de energía, y una serie de complicaciones musculoesqueléticas como pérdida de masa corporal, de la proteína muscular, del glucógeno, debilidad muscular y de los huesos, aparición de osteoporosis, y pérdida de fuerza y líquidos corporales y todo ello afecta negativamente a la potencia muscular, la resistencia y el rendimiento (10).
Se pueden producir también alteraciones a nivel hormonal provocando alteraciones menstruales o pérdida de la menstruación, sin contar el hecho de que una disminución de los estrógenos causada por la desnutrición afecta a la salud de los huesos.
Además, las personas con TCA pueden padecer problemas cardiovasculares, deterioro del sistema inmune, disfunciones cognitivas y cerebrales y disminución del volumen cerebral (10).
Por otro lado, las secuelas emocionales y psicológicas impactan en la vida diaria del paciente y pueden presentarse como humor depresivo, irritabilidad, retraimiento social, ansiedad e ideas obsesivas. Las ideas suicidas son una de las consecuencias con mayor importancia en los TCA. Según un estudio, las ideas suicidas aparecen en el 22% de pacientes que sufren anorexia y en un 11% de pacientes con bulimia (53).
La mayoría de las personas que padecen un TCA, tienen comorbilidades psiquiátricas como depresión o ansiedad, con una prevalencia de hasta el 83% (1,6), además de otros trastornos psiquiátricos como el trastorno obsesivo compulsivo (26%), ataques de pánico, déficit de atención e hiperactividad, fobia social (34%), trastornos de la personalidad (20-40%), comportamientos autoagresivos, abuso de sustancias, desorden bipolar, y síndrome de estrés postraumático (1,6,19,22).
Las patologías asociadas a los trastornos de la conducta alimentaria se pueden clasificar en físicas y psicológicas (6,11,13,15,49).
Entre los problemas psicológicos relacionados con los TCA más frecuentes que puede desarrollar el paciente encontramos a nivel personal: Aislamiento social, problemas de autoestima y autonomía, disminución o incapacidad de intimar, y dificultades para fortalecer el autoconcepto, pudiendo provocar un incorrecto desarrollo de las relaciones sociales del paciente (19).
Las relaciones familiares también se ven afectadas en pacientes que sufren esta patología, sobre todo, por el estrés relacionado con el cuidado del paciente por parte de sus padres (19). Esta situación que, además se prolonga en el tiempo, se convierte en una gran fuente de sufrimiento para las familias y esto hace que se incrementen las propias posibilidades de los familiares del paciente de sufrir algún trastorno mental (19,22).
En cuanto a los problemas físicos, los TCA pueden producir una afectación de prácticamente todos los órganos y sistemas del cuerpo humano; teniendo repercusiones también en el crecimiento y desarrollo del individuo. Estas complicaciones médicas se generan normalmente por la aparición de síntomas propios del trastorno como la desnutrición, los atracones y las purgas y, por lo tanto, la mayoría de ellas puede mejorar una vez solucionadas estas alteraciones (19). Sin embargo, existen otras que son irreversibles y que pueden incluso provocar la muerte (19).
Dentro de los problemas físicos reversibles encontramos la deshidratación, alteraciones electrolíticas o amenorrea. Por otro lado, las alteraciones irreversibles destacan el retraso de crecimiento, en pacientes que aún no han completado su desarrollo como niños o adolescentes; disminución de la densidad ósea, con un aumento de riesgo de fracturas a causa de un deterioro en la estructura ósea; y la atrofia cerebral, ya que durante la fase aguda de TCA como la anorexia se produce una significativa reducción de sustancias gris y blancas más marcada en adolescentes que en adultos (19,22).
También existen algunas complicaciones médicas de los TCA que pueden producir la muerte. Dentro de estas destacan las complicaciones cardiovasculares que se hacen más significativas conforme aumenta la desnutrición pero que llegan a presentarse hasta en un 80% de los casos, y están relacionadas con un tercio de las muertes producidas en los pacientes que sufren algún tipo de trastornos de la conducta alimentaria. Cabe destacar que, aunque todas las complicaciones anteriormente mencionadas están relacionadas con la desnutrición de los pacientes, estas complicaciones pueden aparecer en casos en los que no se alcanza este estado nutricional como sería, por ejemplo, el caso de los pacientes con anorexia nerviosa atípica (19).
Los TCA se asocian a una significativa tasa de mortalidad, la mayor de todas las enfermedades psiquiátricas (1), y compromiso severo de la calidad de vida (1,6,19). Las tasas brutas de mortalidad reportadas en anorexia nerviosa pueden llegar al 22,5% (19), encontrando que aparece un riesgo entre seis y doce veces mayor de presentar muerte prematura en comparación con la población general (1). Y, más concretamente en las mujeres, se observa una tasa de mortalidad hasta dieciocho veces mayor entre las que sufren TCA que en las no afectadas (22).
La conducta suicida contribuye significativamente en la mortalidad asociada a esta patología (19). Es la responsable de entre el 20 al 30% de la letalidad de los TCA (22), aunque el pronóstico es más favorable en adolescentes (19).
El hecho de padecer TCA también tiene está relacionado con la función reproductiva. La desnutrición que se puede sufrir a causa de un TCA puede afectar a la producción de hormonas y esto puede disminuir la fertilidad, sobre todo en periodos de mayor gravedad del trastorno (4).
Dado que las alteraciones menstruales como la amenorrea son frecuentes en mujeres que sufren TCA (4), existe la creencia de que estas pacientes no pueden concebir, pero esto no se ha podido establecer ya que existen estudios que indican un descenso notable en la fertilidad de las mujeres con este tipo de trastornos (54,55), incluso estudios que muestran una alta prevalencia en mujeres con TCA en clínicas de fertilidad (56), pero también hay numerosos estudios que no muestran diferencias significativas en la fertilidad de mujeres con trastornos de la conducta alimentaria en comparación con mujeres sanas (57,58).
Además, se ha visto que las mujeres con una historia de TCA o, incluso con un TCA activo, pueden concebir aun teniendo bajo peso y forma independiente al estado en el que se encuentre el trastorno de la conducta alimentaria. Esta creencia errónea de que no pueden quedar embarazadas junto con una posible mala adherencia al uso de métodos anticonceptivos sumado a las conductas purgativas que afectan negativamente a la eficacia de los anticonceptivos orales, ha llevado al desarrollo de otra consecuencia relacionada con el TCA: Una mayor frecuencia de embarazos no planificados que en la población general y, por tanto, también se produce un aumento en los casos de aborto (4).
Según un estudio noruego, los embarazos no deseados se dieron 2,11 veces más en el grupo de mujeres que padecían anorexia nerviosa que en el grupo control compuesto por mujeres sin TCA y que, en las mujeres con bulimia, las tasas de embarazo no planificado se disparaban hasta las treinta veces más que en mujeres sin TCA (59).
Los trastornos de la conducta alimentaria tienen un gran impacto en la Salud Pública, ya sea por los aspectos médicos, los aspectos psicológicos, o por los altos costos económicos que su manejo requiere (1,25).
No hay datos suficientes en España que analicen la carga económica que supone el manejo de los TCA ni estudios sobre la eficiencia de los diferentes tratamientos (6,22).
Aun así, estudios realizados en otros países de la Unión Europea indican que tanto los costes directos, dentro de los que se incluirían el diagnóstico, tratamiento y supervisión o control; como los indirectos, es decir, aquellos costes que engloban las pérdidas económicas causadas por la enfermedad al paciente y a su entorno social, suponen un alto coste económico y una importante pérdida de calidad de vida para las personas que padecen TCA (6,22).
En la versión más reciente de este manual, el DSM-V publicado en 2015, se produjo una flexibilización de los criterios para el diagnóstico de estas patológicas y se incluyeron nuevos diagnósticos con respecto a la edición anterior. Esta edición define los TCA como una alteración persistente en el comer o las conductas relacionadas con la comida que altera el consumo o la absorción de alimentos y deteriora la salud física el funcionamiento psico-social (3,6,25,60). Además, en el DSM-V se cambió el nombre de la categoría por “Trastornos Alimenticios y de la Ingestión de Alimentos” (10), ahora dividida en anorexia nerviosa (manteniendo la subdivisión del DSM-IV y añadiendo dos nuevos tipos “en remisión parcial” y “en remisión total”), bulimia nerviosa (se sustituye la clasificación del DSM-IV por una en relación a la gravedad que va desde leve a cuadro extremo, y en relación a la remisión del trastorno al igual que en la anorexia, parcial o total), trastorno por atracón, pica, trastorno por rumiación, trastorno por evitación/restricción de alimentos y trastorno alimenticio y de la ingestión de alimentos no especificado.
Además de estos, existen otros trastornos relacionados con la alimentación que todavía no se incluyen en el DSM debido a la falta de información y de criterios diagnósticos que permitan que estas patologías sean diagnosticadas, algunas de ellas son: Diabulimia (consiste en la reducción o supresión de la dosis de insulina necesaria en pacientes diabéticos con el objetivo de disminuir su peso), potomanía (deseo de beber grandes cantidades de agua sin sensación de sed), ortorexia (obsesión por comer comida que se considera saludable), y ebriorexia (consumo de alcohol frecuente y en grandes cantidades para evitar sentir hambre o para provocar el vómito después de una gran ingesta) también conocido como “alcohorexia” o “ebigorexia”.
El término “anorexia” significa falta de apetito. Es una palabra procedente del griego compuesta por el sufijo “a-/an” que significa negación y “-orexis” que se refiere a apetito (6,22). Sin embargo, esta definición no describe correctamente el trastorno al que nos referimos ya que es importarte considerar que existe un motivo por el que los pacientes se niegan a comer (10).
La anorexia es una patología que lleva presente en la historia desde la Edad Media (1,6). Fue entonces cuando se empezaron a encontrar los primeros casos, pero no fue hasta después en el siglo XIX que los médicos y psiquiatras empezaron a clasificarla como enfermedad de origen mental y se llevan a cabo las primeras descripciones del cuadro clínico (10,22).
Esta patología consiste en llevar a cabo diversas conductas compensatorias que tienen como objetivo provocar una pérdida de peso en el paciente (10). Esto lo consiguen mediante ejercicio físico, conductas purgativas, consumo de medicamentos adelgazantes, y una grave restricción de la ingesta calórica respecto a la tasa metabólica basal del paciente, lo que provoca una pérdida significativa de peso y, mantenido en el tiempo, desnutrición (6,62). Además, los pacientes presentan una alteración en la percepción de los estímulos propioceptivos y de la imagen corporal, es decir, la persona no es capaz de reconocer su delgadez y al estar distorsionada la realidad, las emociones también lo están. También aparece un sentimiento general de ineficacia y un miedo excesivo a ganar peso (1,3,6,11,63).
La anorexia nerviosa se considera un trastornos subdiagnosticado ya que, en primer lugar, los pacientes afectados no suelen hablar abiertamente de ello y no buscan ayuda en los servicios sanitarios y, en segundo lugar, aunque los criterios diagnósticos están bien definidos, no son plenamente aplicables a niños y adolescentes, por lo que no resulta sencillo establecer cuál es su prevalencia e incidencia reales (22,63).
A pesar de esto, diversos estudios muestran que el número de casos nuevos de anorexia nerviosa ha ido en aumento en los últimos años en todo el mundo. Según algunas corrientes de pensamiento, esto puede deberse a como se relaciona la delgadez con la felicidad y el éxito tanto en redes sociales como en otros medios de comunicación (10).
Los primeros estudios epidemiológicos sobre la anorexia se realizaron a finales de la década de los 80 y fueron basados en la entrevista diagnóstica. Hoy en día, se estima que la prevalencia de esta patología entre los adolescentes es de 0,5-1% siendo más afectadas las mujeres (22). Según un estudio, en España las cifras de prevalencia están alrededor de 0,9% para las mujeres y 0,3% para los hombres y las mayores cifras de prevalencia se muestran en personas entre los quince y los veinticinco años (64). Además, se estima que entre el 1-4% de la población padecerá anorexia nerviosa durante toda su vida, con el consecuente riesgo de muerte puesto que es considerado el trastorno mental con mayor tasa de muertes y, aproximadamente 5 de cada 1000 pacientes diagnosticados de anorexia mueren debido a complicaciones de la salud o suicidio (22,65).
Según los estudios epidemiológicos realizados a lo largo del tiempo, se vio un aumento significativo de casos durante los años de 1995 a 1999 en mujeres adolescentes y, a partir de la década de 2010, se vio un aumento de casos en los hombres difícil de calcular debido a la todavía pequeña incidencia pero que se estima aproximadamente de 1:10 relación hombre-mujer (63). Actualmente, la anorexia nerviosa es la enfermedad psiquiátrica más frecuente en las mujeres jóvenes y la tercera enfermedad crónica con mayor prevalencia en los adolescentes después de la obesidad y el asma (22,66).
Por último, algunos estudios muestran que las personas que realizan ejercicio físico tienen mejor riesgo de sufrir anorexia nerviosa (6,20,67). Presentan una mejor incidencia independientemente de otros factores socioculturales como la familia (63) pero, por otro lado, se ha visto una incidencia diez veces mayor en profesionales de gimnasia y ballet (68).
La anorexia nerviosa es un trastorno mental que se produce por la interacción de factores emocionales, psicológicos, genéticos, socioculturales y de la funcionalidad familiar y que provoca graves consecuencias en la salud física y mental del paciente (6,11,64,65).
El modelo multideterminado defiende que los trastornos como la anorexia poseen diferentes causas y considera que interaccionan los factores predisponentes (como sobrepeso, introversión, inestabilidad…), los factores precipitantes (críticas sobre el cuerpo, cambios corporales o separaciones y pérdidas), y los factores mantenedores (como el aislamiento social o una incorrecta interacción familiar) (12).
Debido a la alta tasa de comorbilidad y mortalidad que presenta y a la ineficacia del tratamiento porque el paciente suele rechazar seguirlo, se ha considerado importante un diagnóstico precoz y para ello, se han intentado identificar endofenotipos de la anorexia nerviosa (6,69).
El término “endofenotipo” se define como un fenotipo interno que clínicamente no es apreciable pero que puede observarse de manera indirecta a través de los déficits que surgen en la ejecución de determinadas pruebas neuropsicológicas (6,69). Para que un marcador cognitivo se considere endofenotipo, debe ser medible, hereditario, encontrarse en pacientes con y sin enfermedad activa y en familiares de primer grado no afectados (69).
Los más estudiados han sido: Debilidad en la coherencia central (habilidad para integrar la información entrante en su contexto), alteraciones en la flexibilidad mental (capacidad para cambiar el curso de pensamiento o acción según el ambiente), procesamiento o atención al detalle, toma de decisiones y planificación y procesamiento global (6,69,70).
Según un estudio, se vieron alterados tanto en los pacientes con anorexia nerviosa como en sus familiares no afectados, presencia de rigidez cognitiva, alteraciones en los procesos en la toma de decisiones (toman decisiones y elecciones menos arriesgadas) y la planificación, en la atención al detalle y un deficiente procesamiento global, por lo que pueden ser considerados endofenotipos, pero todavía es necesario realizar más estudios que lo corroboren (70).
En cuanto al perfil neuropsicológico de los pacientes de anorexia, se ha visto una debilidad en la coherencia central y, aunque con menor evidencia, en la flexibilidad mental (6,69). A pesar de esto, es importante tener en cuenta que algunos estudios relacionan la existencia del perfil neuropsicológico es más significativa en pacientes con altos niveles de ansiedad y bajo IMC (70).
Por último, en relación con los factores de riesgo psicológicos, el bajo nivel de autoestima se ha considerado como la principal causa para la instauración (3,6,16) y el mantenimiento de la anorexia nerviosa ya que se pretende lograr la delgadez con la idea de que al estar delgada se conseguirá ser aceptada y reconocida en el entorno social. Esto se ha visto reforzado en los últimos años mediante páginas web que fomentar la anorexia como estilo de vida (64).
En cuanto a los factores de riesgo socioculturales, para entenderlos es importante tener en cuenta el contexto histórico: En la antigüedad, en una época en la que existía una gran escasez de alimentos y muchas enfermedades, el ideal del cuerpo femenino era un cuerpo robusto que indicaba un padre o marido adinerados y una mujer fuerte capaz de resistir momentos de hambruna y de proteger a su familia. Hoy en día debido a la abundancia de alimentos, se ha producido un cambio en el ideal corporal de la mujer y éste se ha convertido en un cuerpo delgado, al menos en los países desarrollados (71).
Este ideal de cuerpo extremadamente delgado está fomentado por los medios de comunicación, en el ámbito de la moda, la industria de las dietas, etc. que venden que la delgadez está asociada a éxito, felicidad, competencia personal y aceptación social y este mensaje puede crear mucha confusión, especialmente en adolescentes (64,71).
También existen varios factores de riesgo individual como, según muestran los estudios epidemiológicos, ser mujer (ya que socialmente se espera una silueta esbelta en la mujer y musculosa en los hombres, lo que podría protegerlos de este trastorno) y ser adolescente (por ser una época de cambios tanto físico como psicológico). Además de otros como pueden ser poseer una conducta de dieta a lo largo de la vida o pertenecer a una cultura determinada, en este caso la occidental ya que en otras culturas es un trastorno muy infrecuente, pero según algunos estudios realizados, si las mujeres de otras culturas entran en contacto con la occidental, aumenta el riesgo de que sufran anorexia nerviosa (70).
A pesar de esto, el psicoanálisis defiende que, aunque la cultura puede crear cierta vulnerabilidad, para que se dé este tipo de trastornos deben existir otras variables personales como las anteriormente mencionadas, sociales ya que se han elevado las expectativas puestas en la mujer a nivel laboral, social, personal y familiar y éstas solo pueden alcanzarse mediante la autoexigencia y la autobservación constantes; y, por último, variables familiares (70).
En relación con la familia, se considera como factor de riesgo la presencia de las siguientes características en una familia: Sobreprotectora, rígida, que evita los conflictos, resistentes al cambio, con poca expresividad y cohesión, caótica, con roles mal definidos y laxa autoridad (11). Se ha visto que en familias que funcionan de esta manera, el niño desarrolla un apego inseguro y no se satisfacen correctamente sus necesidades, dando lugar más tarde a un adolescente o adulto que no es capaz de identificar la sensación de hambre y la saciedad. Se observa en los pacientes de anorexia nerviosa una incapacidad para diferenciar entre comer por necesidad para sobrevivir (hambre) y comer por placer (3,6,13,18,30,69,71,72).
En resumen, la anorexia nerviosa es una enfermedad que tiene un gran número de factores de riesgo que, además, son muy diversos y están relacionados con diferentes aspectos de la vida de las personas (1,6,8,20,68). Esto dificulta llevar a cabo una correcta prevención de la enfermedad y promoción de la salud. Actualmente, la prevención terciaria es la más utilizada, es decir, aquellas actuaciones que se realizan cuando ya ha aparecido la enfermedad con el objetivo de eliminarla. Esto podría deberse a que la prevención primaria y secundaria, las que intentan prevenir que aparezca la enfermedad y detectarla precozmente, son muy importantes pero difíciles de llevar a cabo por la negativa de las personas a acudir a consulta y la escasa concienciación respecto a estos trastornos, entre otros (70).
Conocer la etiología de la enfermedad ayuda a desarrollar estrategias de prevención más eficaces y a identificar a los individuos de alto riesgo. Teniendo en cuenta la carta de Ottawa de Promoción de la salud (OMS, 1998), la promoción de la salud mental conlleva la instauración de circunstancias individuales y sociales que promuevan un correcto desarrollo psicofisiológico y abarca tanto medidas políticas y legislativas como intervenciones individuales (70).
Además, para que un abordaje de prevención de la enfermedad y promoción de la salud sea adecuado, debe estar formado por programas en diversos lugares como centros educativos y lugares de trabajo o de transporte (70).
Subtipo restrictivo (DSM-IV)
Se caracteriza por una reducción excesiva de la ingesta de alimentos (6,11,18,25). Se restringen sobre todo los alimentos que tienen un alto contenido calórico y los que son ricos en hidratos de carbono y en grasas. Este descenso de la cantidad de calorías consumidas tiene como objetivo reducir el peso del paciente y mantener un peso inferior al que se consideraría correcto en relación con su talla y edad ya que creen que, de esta manera, el paciente se convertirá en una persona socialmente aceptada (22,63,69).
A este grupo se le atribuyen algunos aspectos psicológicos específicos como mayor rigidez en los hábitos alimenticios y mayor sentimiento de ineficacia, en comparación con otros tipos de anorexia nerviosa (6,20,21,46,48,63).
Para ser diagnosticado como “anorexia nerviosa de tipo restrictivo” se debe cumplir que el individuo no haya llevado a cabo episodios recurrentes de atracones y purgas, ni haya usado de manera incorrecta laxantes, diuréticos o enemas. En este subtipo la pérdida de peso se produce mayoritariamente por la dieta, el ayuno o el ejercicio excesivo (6,8,11,22,25,68).
Además, los pacientes con anorexia de tipo restrictivo presentan la mayor tasa de mortalidad ya sea por suicidio o por complicaciones causadas por la excesiva pérdida de peso como, por ejemplo, problemas cardiacos (69).
Subtipo compulsivo-purgativo (DSM-IV)
El paciente presenta una conducta restrictiva relacionada con la ingesta de alimentos durante largos periodos de tiempo, pero también presenta en numerosas ocasiones atracones de comida que se definen como pérdida de control al comer que provoca la consumición de grandes cantidades de comida en un periodo de tiempo corto. Estos atracones van seguidos de conductas compensatorias como son las purgas (vómitos provocados), mayor restricción de la alimentación, o el uso de fármacos laxantes o diuréticos (6,22,25,53,63).
Para que se produzca el diagnóstico de este subtipo clínico se deben haber producido los episodios de atracones al menos una vez a la semana durante los últimos tres meses además de llevar a cabo conductas compensatorias después (1,68).
Este tipo de anorexia nerviosa presenta una gran inestabilidad diagnostica ya que hay pacientes que en un principio son diagnosticados de anorexia de tipo purgativo pero que, con el avance de la enfermedad, acaban llegando a presentar síntomas más característicos de la bulimia (6,10,48,52,63).
Anorexia en remisión parcial (DSM-V)
Este nuevo subgrupo se incluye en el DSM-V. Está compuesto por aquellos pacientes diagnosticados de anorexia nerviosa y en tratamiento que ya no llevan a cabo una restricción calórica pero todavía persiste el miedo a engordar y las distorsiones en la autopercepción (69).
Anorexia en remisión total (DSM-V)
La anorexia en remisión total es un subtipo incluido también en el DSM-V que no aparecía con anterioridad (25). Los pacientes que lo conforman tuvieron un diagnóstico de anorexia nerviosa en el pasado, pero actualmente ya no cumplen ningún criterio diagnóstico de esa patología durante un tiempo prolongado (69).
A este subgrupo en el CIE-11 se le denomina “anorexia nerviosa en recuperación con peso corporal normal” e incluye a aquellos pacientes que ya no llevan a cabo conductas compensatorias y presentan un IMC > 18,5 kg/m2 (6,68,69,73).
Gravedad
En el DSM-V se incluye la clasificación de la anorexia nerviosa según la gravedad (6,25,69,73). Los criterios para incluir al paciente en una de las categorías tienen que ver con el peso corporal que presente. En el caso de los adultos se tendrá en cuenta su IMC, mientras que para niños y adolescentes se tomaran como referencia los percentiles de IMC correspondientes (6,8,9,25,69,72). La gravedad puede verse incrementada si aumentan los síntomas clínicos, el grado de discapacidad funcional y la necesidad de supervisión (8,9,25,34,45,69,72-74). Las categorías son (6,68):
Los diferentes criterios para realizar el diagnóstico de la anorexia nerviosa han sido tipificados por la Asociación Americana en Psiquiatría, por la Organización mundial de la salud, en el DSM-V y el CIE-11 (6,7,29):
La Asociación Americana en Psiquiatría en 2014 propuso como criterios diagnósticos (68):
Por otro lado, la OMS en 2022 expone como criterios diagnósticos (68):
Ambos coinciden en las especificaciones y en la sintomatología que pueden mostrar los pacientes que tengan esta afección médica, incluso a la hora de realizar una clasificación de la anorexia nerviosa ambos presentan subgrupos similares (6,67). A pesar de esto, también podemos observar algunas diferencias, por ejemplo, en el caso del CIE-11 destaca la importancia de que la pérdida de peso no puede estar relacionada con otra patología y menciona las conductas compensatorias motivadas por el miedo a engordar, mientras que el DSM-V enfatiza en las distorsiones de percepción sobre su propio cuerpo que el paciente presenta en la anorexia nerviosa (68).
Por otro lado, es importante tener en cuenta los cambios que se han producido entre el DSM-IV y el DSM-V, esto se debe a que los criterios y la clasificación que aparecían en el DSM-IV no describían adecuadamente los síntomas propios de la anorexia nerviosa (75).
|
|
DSM-IV (76) |
DSM-V (77) |
ANÁLISIS |
|
CRITERIO A |
“Rechazo a mantener el peso corporal igual o por encima del valor mínimo normal considerando la edad y la talla (p.ej., pérdida de peso que da lugar a un peso inferior al 85% del esperable, o fracaso en conseguir el aumento de peso normal durante el periodo de crecimiento, dando como resultado un peso corporal inferior al 85% del peso esperable” |
“Restricción del consumo energético relativo a los requerimientos que conlleva a un peso corporal marcadamente bajo. Un peso marcadamente bajo se define como un peso que es inferior al mínimo normal o, para niños y adolescentes, inferior a lo que mínimamente se espera para su edad y estatura” |
Se elimina el ejemplo numérico de bajo peso ya que generaba confusión y se tomaba como criterio diagnóstico. En su lugar, se centra en la restricción de la ingesta calórica y se usa el peso (IMC) para determinar la gravedad del trastorno. Además, se quita el término “rechazo” por no ser posible su evaluación. |
|
CRITERIO B |
“Miedo intenso a ganar peso o a convertirse en obeso, incluso estando por debajo del peso normal” |
“Miedo intenso a ganar peso o a convertirse en obeso, o una conducta persistente para evitar ganar peso incluso estando por debajo del peso normal” |
Se mantiene, pero incluyendo la presencia de conductas compensatorias que impiden aumentar el peso. |
|
CRITERIO C |
“Alteración de la percepción del peso o la silueta corporales , exageración de su importancia en la autoevaluación o negación del peligro que comporta el bajo peso corporal” |
“Alteración de la percepción del peso o la silueta corporal , exageración de su importancia en la autoevaluación o persistente negación del peligro que comporta el bajo peso corporal actual” |
Se mantiene igual. |
|
CRITERIO D |
“En las mujeres pospuberales presencia de amenorrea: Por ejemplo, ausencia de al menos tres ciclos menstruales consecutivos” |
Eliminado |
Eliminado debido a que era un criterio que dificultaba el diagnostico en mujeres que, aun cumpliendo todos los otros criterios, mantenían reglas regulares. Además, se generaban problemas en el diagnóstico de hombres, mujeres posmenopáusicas o en tratamiento con anticonceptivos hormonales. |
Tabla 1. Diferencias en los criterios diagnósticos de anorexia nerviosa entre el DSM-IV y DSM-V.
Fuente: Elaboración propia.
Por último, como diferencia entre las dos ediciones, podemos observar que en ambas se debe especificar entre anorexia nerviosa de tipo restrictivo o con purgas. Es algo que el DSM-V ha mantenido, pero en esta nueva edición también se debe diferenciar entre anorexia nerviosa en remisión parcial o total, según los criterios desarrollados en el apartado anterior (25).
Además de esta forma de diagnóstico, se desarrollaron unos cuestionarios que permitían evaluar la presencia de síntomas de la anorexia nerviosa mediante una entrevista clínica. Algunos ejemplos de esto son el EAT-40 o el CHEAT, aunque estos cuestionarios no son muy específicos ya que se ha visto que son capaces de detectar conductas incorrectas relacionadas con la alimentación y, por lo tanto, indicar la existencia de un trastorno, pero no son capaces de distinguir entre los diferentes trastornos alimenticios (80).
En cuanto a la clínica que presentan los pacientes con anorexia nerviosa, podemos encontrar tanto síntomas psicológicos como vergüenza, culpa, preocupación relacionada con la comida y el aspecto corporal, miedo al aumento de peso o distorsión en la imagen corporal; como conductas compensatorias como serian la negativa a comer para restringir las calorías ingeridas, realización de ejercicio compulsivamente, o el abuso y laxantes y fármacos diuréticos o eméticos; pero también aparecen numerosos síntomas físicos como pueden ser según el aparato o sistema al que afecten (6,13,35,46,63):
La compleja sintomatología que presentan los pacientes con anorexia nerviosa y su incapacidad para reconocer que sus conductas para perder peso son perjudiciales y extremas provocan una gran resistencia al tratamiento y una alta tasa de abandono del mismo. Este hecho influye negativamente en el pronóstico de la recuperación ya que tan solo alrededor del 50 % de los pacientes logra recuperarse totalmente (65).
La elevada tasa de fracaso terapéutico provoca un mayor gasto en el tratamiento de posteriores complicaciones y la necesidad de hospitalización, entre otros. Además de la gran cantidad de pacientes que recaen y los procedimientos se repiten. Todo esto supone un gran coste a los sistemas de salud y un gran riesgo para el paciente (81).
Otro factor que influye negativamente en el pronóstico de la enfermedad es el tiempo durante el que se lleva padeciendo y la gravedad de la patología. Cuando el cuadro se ha cronificado, el tratamiento se dificulta y hace que el pronóstico sea más desfavorable por lo tanto es importante realizar un diagnóstico precoz (71).
La intervención de la anorexia nerviosa debe tener como objetivo el bienestar del paciente a nivel nutricional y, una vez conseguido, se debe trabajar en las cogniciones y conductas presentes (6,12,20). Para ello el tratamiento debe consistir en primer lugar en la corrección del estado nutricional y de las patologías secundarias y, en segundo lugar, una terapia psicológica enfocada al trastorno e intervenciones en la familia del paciente (63).
Un ejemplo de esto es el denominado tratamiento “Maudsley Approach” que está formado por tres fases: Recuperación del peso, regresar el control sobre lo que come el paciente y establecer una identidad personal saludable (12).
A pesar de esto, no existe evidencia científica suficiente de que ningún tratamiento sea realmente eficaz para tratar la anorexia. A nivel psicológico el tratamiento de elección es la terapia conductivo-conductual y a nivel farmacológico es el uso de antidepresivos y antipsicóticos, pero no se ha podido demostrar su efectividad, solo una ligera mejora en el aumento de peso y disminución de la psicopatología (65).
Existen numerosos tratamientos psicológicos para la anorexia nerviosa: Terapia psicodinámica focal, terapia familiar conductual, psicoterapia interpersonal, manejo clínico de apoyo no específico, terapia cognitivo conductual y sus modificaciones, Maudsley approach y terapia centrada en las emociones, entre otras.
Podemos hablar de tres corrientes psicológicas que proponen un análisis de la etiopatogenia de la enfermedad y un enfoque para su tratamiento.
En primer lugar, encontramos el Humanismo. Propone que los ideales del Yo tienen un papel determinante en el origen del trastorno al crearse un conflicto entre el “Yo ideal” que es la imagen del tipo de persona que uno quiere ser, y el “Yo real” que es la persona que realmente somos (6,69,73). Y este conflicto se debe a que el Yo ideal está influenciado por los estándares de belleza sociales que, actualmente en nuestra sociedad, son un cuerpo extremadamente delgado. Por ello propone que el abordaje debe estar dirigido a encontrar la raíz de estos ideales, de donde han surgido y, conociendo el origen, corregir las creencias erróneas y resolver el trastorno (68).
En segundo lugar, la corriente conductista propone que el trastorno de la anorexia se debe a los patrones irregulares que presentan estos pacientes que tienen origen psicológico (6,69,73). También defiende que es importante tener en cuenta la implicación emocional del trastorno (68).
La terapia cognitivo-conductual (TCC) tiene en cuenta tanto los aspectos afectivos del paciente como su comportamiento o sus conductas y consiste en la identificación y la modificación de patrones conductuales y del pensamiento disfuncional o inadecuado respecto a la ingesta de alimentos (65,68).
La TCC se considera el tratamiento de primera elección para la anorexia nerviosa por su extenso historial de aplicación y sus beneficios para la comorbilidad psicológica (depresión, ansiedad y TOC) (68). No obstante, numerosos estudios han demostrado que la TCC no proporciona mejores resultados para la anorexia nerviosa que otros tratamientos. Solamente se relaciona con una mejor adherencia al tratamiento y, por lo tanto, una menor tasa de abandono (65).
En 2008, Fairburn propuso la terapia cognitivo-conductual transdiagnóstica mostrando resultados prometedores para restituir el peso y reducir la psicopatología tanto en jóvenes como en adultos, aunque faltan estudios sobre ello. Este nuevo tratamiento se considera una versión mejorada de la TCC ya que se contemplan también otros síntomas como un autoconcepto desvalorizado, diferencias en las relaciones interpersonales, exagerada valoración del peso y el aspecto corporal y el perfeccionismo patológico; que provocan patrones conductuales y pensamientos distorsionados sobre la comida (65).
A pesar de esto, la TCC tiene limitaciones para su aplicación ya que en los pacientes que presentan estados psicóticos, depresión grave y alto riesgo de suicidio o abuso de sustancias, no tiene la misma respuesta (68).
En tercer lugar, tenemos el Psicoanálisis que propone que la anorexia nerviosa se debe a deficiencias estructurales del Yo relacionadas con un esfuerzo fallido por conseguir la separación y la individuación. Considerando la convivencia familiar como un factor determinante (68).
La corriente psicoanalista debe utilizarse junto con otras disciplinas capaces de tratar el problema nutricional, pero rechaza el tratamiento farmacológico. En cuanto a la intervención psicológica, tiene como objetivo que el paciente tome conciencia de sus conflictos y pueda expresarlos de forma adecuada (6,68,69,73). Tiene muy en cuenta las relaciones interfamiliares y propone intervenciones tanto con el paciente como con la familia.
Finalmente, las diversas intervenciones llevadas a cabo con la familia del paciente mencionadas anteriormente son utilizadas en la anorexia nerviosa al igual que en otros trastornos de la conducta alimentaria puesto que se considera que la familia y con conflictos familiares son factores tanto determinantes como mantenedores en este tipo de patologías (69).
Para conseguir su completa recuperación y reducir la probabilidad de recaídas se deben solucionar dichos conflictos y conseguir que la familia del paciente se convierta en una familia estructurada y funcional ya que la familia funciona como un sistema de apoyo y su ausencia puede provocar que el paciente desarrolle un sentimiento de culpabilidad (12).
Actualmente, todavía no existe un tratamiento farmacológico para la anorexia nerviosa que muestre una alta eficacia. Existe controversia en los resultados de los estudios realizados y las recomendaciones se hacen basadas en evidencia de baja calidad (81).
Algunos síntomas de la anorexia nerviosa coinciden con los de la depresión, el trastorno obsesivo-compulsivo y la ansiedad (6,7,14). Por ello, se ha propuesto llevar a cabo un tratamiento basado en antidepresivos y antipsicóticos a dosis bajas (63,81).
Debido a la relación existente entre la serotonina y la sensación de saciedad y la regulación de las conductas relacionadas con la depresión, la psicosis y la ansiedad, se cree que los medicamentos con un mecanismo de acción serotoninérgico pueden tener efectos terapéuticos en pacientes con anorexia (81).
Con el objetivo de comprobar su eficacia, se han realizado estudios tratando a los pacientes diagnosticados de anorexia con antidepresivos como la Fluoxetina y no se han visto cambios respecto al grupo control (63). Por otro lado, se han realizado estudios llevando a cabo un tratamiento con antipsicóticos de segunda generación como la Olanzapina que es la más prometedora ya que ha mostrado un ligero aumento del IMC (63) y una moderada utilidad en el tratamiento de síntomas ansiosos y pensamientos obsesivos (63).
En resumen, no existe una evidencia científica que permita generalizar los resultados y aplicarlos con certeza, pero la administración de Olanzapina y Fluoxetina podría tener beneficios para el tratamiento de la anorexia nerviosa relacionados con un aumento del IMC, una mejora en la psicopatología relacionada y un aumento de la adherencia al tratamiento (81).
La anorexia nerviosa comienza sutilmente con cambios cognitivos y en el comportamiento que, con el paso del tiempo, se incrementa aumentando la frecuencia de las conductas propias de esta patología. La solidificación del trastorno se produce de manera rápida y abrupta y esto conlleva un potencial daño en el funcionamiento tanto fisiológico como psicológico y sociofamiliar del individuo, además del sufrimiento para las familias y la marcada sobrecarga para la sociedad y el sistema sanitario (22,68).
En los pacientes que sufren anorexia nerviosa, las complicaciones se deben generalmente a la desnutrición y al peso tan bajo que poseen (1,6,7,13,22,26). Excepto algunas consecuencias específicas de la anorexia nerviosa con purgas que sufren algunas complicaciones propias de la bulimia como trastornos periodontales, hipertrofia parotídea bilateral, alteraciones del equilibrio hidroelectrolítico y reflujo gastroesofágico y sangrados en el tubo digestivo entre otros (3,6,10,21,68). Además de las producidas por el uso excesivo de fármacos laxantes como hiperuricemia, hipocalcemia, colon catártico y acidosis metabólica hiperclorémica (19,63).
Desde la perspectiva psicológica, entre el 50 % y el 70% de las personas que sufren anorexia nerviosa, padecen también otro trastorno mental como la depresión o la distimia, el trastorno obsesivo-compulsivo, por el alto grado de perfeccionismo que presentan estos pacientes, y trastornos de ansiedad (6,14,22). Además, de la estrecha relación que existe entre la anorexia nerviosa y las conductas suicidas que suelen aparecer en fases muy avanzadas de la enfermedad; y la relación con un mayor riesgo de que lo pacientes se conviertan en dependientes de sustancias ya que algunas drogas como la cocaína o la heroína eliminan la sensación de hambre y los pacientes las utilizan para suprimir la necesidad de comer (68).
En relación con la salud reproductiva, según algunos estudios la tasa de fertilidad se encuentra reducida hasta un tercio de lo esperado en las mujeres con anorexia nerviosa. Se ha observado que una mayor infertilidad se relaciona con los casos más graves de anorexia (4). A esto se le añade que hay estudios que muestran una mayor tendencia a presentar déficit en el control atencional en los hijos de mujeres que padecen o han padecido anorexia nerviosa (70), por lo que este trastorno no solo afecta al paciente sino también puede generar problemas en su descendencia.
Desde el punto de vista físico, podemos clasificar las posibles complicaciones o problemas de salud asociados a la anorexia nerviosa según el aparato o sistema al que afecta (25):
Se puede producir hipotensión ortostática (68), paro cardiaco, desequilibrios electrolíticos que pueden producir arritmias (63), bradicardia (llegan a aparecer hasta en el 60% de los casos) y otras alteraciones en los electrocardiogramas. Por otro lado, estos pacientes también presentar alteraciones observables mediante ecocardiografía como una menor masa y espesor del ventrículo izquierdo quizá relacionada a un menor IMC y a la pérdida de masa muscular general (82).
También pueden desarrollarse otras complicaciones generales a causa de una malnutrición, algunas pudiendo convertirse en crónicas. Ejemplos de ellas son: Deshidratación, prolapso de la válvula mitral, alteración de la función hepática, derrame pericárdico, anemia, leucopenia o trombocitopenia, retraso en el crecimiento y atrofia cerebral (19).
Cuando los pacientes sufren una gran desnutrición, el primer objetivo del tratamiento es corregir esa situación mediante soporte nutricional y si al llevarse a cabo, puede aparecer una de las complicaciones más graves de esta enfermedad: El síndrome de realimentación (SR).
El SR se define como un conjunto de alteraciones metabólicas que ocurren durante la repleción nutricional ya sea oral, enteral o parenteral de individuos severamente desnutridos y, cuanto mayor es el grado de desnutrición y en casos de desnutrición crónica, mayor es el riesgo de padecer este síndrome (83).
Algunas de las manifestaciones más relevantes son: rabdomiólisis, disfunción leucocitaria, alteraciones electrolíticas, insuficiencia cardiaca congestiva, hipotensión, deterioro del nivel de consciencia y muerte súbita (83).
Por último, existen algunos problemas físicos que, aunque son menos comunes, también pueden aparecer a causa de la anorexia nerviosa como son las cefaleas recurrentes e incapacitantes, la diplopía, alteraciones del movimiento, déficits de vitaminas B1 y B12 principalmente, convulsiones, cambios del ritmo vigilia-sueño y neuropatía periférica manifestada por cosquilleo, entumecimiento, debilidad y dolor en los miembros superiores e inferiores (68).
La bulimia nerviosa es un trastorno alimenticio que, al igual que la anorexia, presenta insatisfacción corporal y distorsión en la autopercepción (16,19- 21,35,46,47,69,82) y que, además, produce una disminución de la calidad de vida de la persona que lo padece ya que limita tanto su funcionamiento físico como psicológico (6).
Los pacientes que sufren esta patología realizan una gran ingesta de alimentos en un corto periodo de tiempo y, a continuación, llevan a cabo conductas compensatorias como vómitos autoinducidos, uso de laxantes o diuréticos o hacer ejercicio excesivo (6,11,63,68,69,82).
Cuando ocurren estos patrones en individuos ya diagnosticados se denominan “episodios bulímicos” (63) y los pacientes refieren que sienten una pérdida total del control sobre este conjunto de acciones (68).
La bulimia nerviosa es un problema de salud pública que afecta a un gran número de personas en nuestra sociedad. Se considera en cierto modo una enfermedad “contagiosa” puesto que existen webs y grupos de personas que, basándose en la cultura de la delgadez, se reafirman y apoyan para perpetuar las conductas propias del trastorno (68).
Esta patología suele aparecer en la adolescencia y es más común en mujeres que en hombres, aunque es difícil dar datos epidemiológicos fiables debido a la dificultad de realizar los mismos sobre este tipo de trastornos (63).
Según varios estudios, la incidencia de la BN ha ido en aumento en los últimos años. En la actualidad la prevalencia de esta enfermedad está entre el 0,5% y el 1,5% (25,63) y, se cree que, debido a las modificaciones en los criterios diagnósticos, su prevalencia pueda aumentar en el futuro.
Las estrategias de prevención de la bulimia nerviosa son similares a las de la anorexia puesto que sus factores de riesgo son bastante parecidos y sigue siendo importante realizar un diagnóstico precoz en la medida de lo posible ya que, mientras menos se desarrolle la enfermedad, mejor pronóstico de recuperación tiene (71).
Por un lado, entre los factores psicológicos asociados a esta patología destacan la sobrevaloración de la apariencia física, síntomas depresivos, síntomas de impulsividad, insatisfacción con el propio cuerpo, realización de dietas excesivamente estrictas, sufrir presiones externas para ser delgada, baja autoestima, baja sensación de autoeficacia y tener un comportamiento con la comida como si fuera un ritual (71).
De acuerdo con esto, se han realizado diversos estudios que han intentado determinar si existen diferencias neuropsicológicas significativas entre las personas con bulimia nerviosa y personas sanas en la impulsividad, en variables emocionales, en la inhibición motora, y en funciones ejecutivas. Como resultado no se encontraron diferencias significativas ya que las variables neuropsicológicas están asociadas a niveles altos de ansiedad y a la edad en este tipo de pacientes, por lo que no se puede suponer que la bulimia nerviosa tenga un perfil cognitivo como ocurre en la anorexia (70).
Esto puede producir que los diagnósticos sean más tardíos y, por lo tanto, en pronóstico para el paciente sea más desfavorable.
En cuanto a los factores socioculturales relacionados con la bulimia nerviosa podemos encontrar el ideal de belleza actual que es un cuerpo extremadamente delgado y su asociación con el éxito y la aceptación social. La bulimia es un trastorno que suele aparecer en la adolescencia, probablemente por la gran importancia que adquiere la aceptación social y la aprobación de los demás unidas a la creencia errónea de que un cuerpo delgado permitirá que se produzcan (68).
Otros factores de riesgo socioculturales son los conflictos ligados al género ya que sigue siendo una enfermedad que afecta mucho más a las mujeres; y la raza del individuo puesto que se ha visto que las personas blancas son más propensas a desarrollar distorsiones respecto a lo considerado como atractivo y, por lo tanto, tienen un mayor riesgo de sufrir trastornos alimenticios (71).
Por último, la familia juega un papel muy importante en la aparición de la bulimia nerviosa al igual que en el resto de los trastornos de la conducta alimentaria ya que la familia es el primer agente de socialización del individuo y tiene una posición determinante en el desarrollo físico y psicológico de la persona. Las investigaciones muestran que las familias de los pacientes con bulimia nerviosa son más conflictivas, desorganizadas, y críticas que las familias de personas sin estos trastornos (71).
Algunas de las características de las familias que se relacionan con un mayor riesgo de aparición de bulimia nerviosa son: Depresión materna, abuso sexual infantil, padres con patologías psiquiátricas, incapacidad para resolver conflictos y manejar situaciones estresantes (71).
Todo esto, además de con trastornos alimenticios, se relaciona con otros trastornos como depresión, trastornos de personalidad, o alexitimia (6,11,46). La alexitimia es muy característica en pacientes con bulimia nerviosa y genera que los problemas emocionales que el paciente no sabe resolver de manera adecuada se traduzcan al cuerpo o a conductas impulsivas (6,14). En estos pacientes, la aparición de problemas emocionales puede traducirse en episodios bulímicos permitiendo su predicción (71).
Esta subdivisión se incluyó en el DSM-IV y fue eliminada en el DSM-V, por lo que actualmente no se hace esta clasificación a la hora de realizar el diagnostico. La eliminación de estos subtipos se debe a que la bulimia de tipo no purgativo recibía poca atención y, generalmente, se trataba de un trastorno por atracones (75) o podía confundirse con él (6,11,18,25).
La bulimia nerviosa de tipo purgativo consistía en que, durante el episodio bulímico, el paciente se provoca el vómito de manera regular o usa laxantes o enemas de forma excesiva tras un atracón con el objetivo de eliminar la gran cantidad de calorías ingeridas, mientras que, la bulimia de tipo no purgativo, también tienen lugar los atracones, pero las conductas compensatorias son el ayuno y el ejercicio intenso en lugar de recurrir regularmente al vómito o los laxantes (6,25,47).
Algunos de los criterios diagnósticos de la bulimia que anteriormente, cuando se diagnosticó la enfermedad al paciente, sí se cumplían, ahora han dejado de cumplirse. Para clasificarse como bulimia nerviosa en remisión parcial deben haber dejado de cumplirse algunos de los criterios diagnósticos durante un periodo continuado, pero no todos (25).
Al contrario que en el caso anterior, se identifica como bulimia nerviosa en remisión total cuando el paciente ha dejado de cumplir durante un periodo de tiempo continuado todos los criterios diagnósticos presentes a la hora de su diagnóstico (25).
En la nueva edición del DSM, se suprimió la división entre bulimia nerviosa de tipo purgativo y no purgativo y, en su lugar, se debe especificar la gravedad de la enfermedad a la hora del diagnóstico.
La gravedad depende de la frecuencia con la que el paciente realice las conductas compensatorias, de la presencia de otros síntomas y del grado de discapacidad funcional que genere esta patología al paciente (25). Se divide en cuatro niveles (25,53):
La clínica de la bulimia nerviosa se caracteriza por una serie de síntomas que podríamos clasificar entre síntomas físicos y síntomas psicológicos (6,20,69,82).
Los síntomas psicológicos que aparecen con mayor frecuencia en este trastorno alimenticio son la pérdida de autocontrol, tendencias impulsivas, cambios de humor drásticos, baja autoestima, cuadros depresivos, cleptomanía, ansiedad, desvalorización del cuerpo y fuerte distorsión cognitiva de su aspecto (10).
Los síntomas físicos más comunes son: Dolor de garganta, problemas gastrointestinales relacionados con los vómitos, atracones y uso de enemas y laxantes, deshidratación, bajos niveles de potasio y, en algunas pacientes, puede aparecer una pérdida de la menstruación (10).
En cuanto a las modificaciones en los criterios diagnósticos del DSM-V respecto a la anterior edición, existen son cambios relevantes: En primer lugar, una flexibilización en el criterio C sobre la frecuencia de los episodios bulímicos y, en segundo lugar, la supresión de la clasificación de los subtipos purgativo y no purgativo y, en su lugar, la anorexia nerviosa debe clasificarse en función de su gravedad y su estado de remisión.
Tabla 2. Comparación de criterios diagnósticos sobre la bulimia nerviosa entre el DSM-IV y DSM-V.
Fuente: Elaboración propia.
Para este trastorno también se diseñaron algunos cuestionarios para facilitar su diagnóstico. Uno de ellos es el BUILT. Este test se utiliza para identificar el riesgo que tiene una persona de padecer bulimia con una sensibilidad del 95% y una especificidad del 98%. Otra prueba diseñado en 1987 denominado BITE, es utilizado para diagnosticar la bulimia (12).
Al igual que en la anorexia nerviosa, el pronóstico depende en su mayoría de la gravedad de la enfermedad y de su tiempo de evolución.
Respecto a la bulimia nerviosa se utilizan principalmente dos tipos de terapia psicológica para su tratamiento (6,12,20,69,82,83):
Los estudios realizados sobre la efectividad del tratamiento farmacológico en la bulimia nerviosa han dado mejores resultados que los que se obtuvieron para la anorexia con este tipo de tratamiento (6,48).
Los más utilizados por su mayor efectividad han sido los fármacos inhibidores de la recaptación de serotonina (ISRS) como la Sertralina, el Citalopram y, el considerado de primera elección en esta patología, la Fluoxetina; los antidepresivos tricíclicos que son menos utilizados por sus efectos adversos como sedación, estreñimiento y aumento de peso; y algunos anticonvulsivos con efectos sobre el apetito que se encuentran todavía en estudio como el Topiramato que, hasta el momento, parece mejorar las medidas psicológicas y reducir la frecuencia de atracones y purgas aunque puede provocar una pérdida de peso y complicar el tratamiento por lo que, en algunos casos, estaría contraindicado (63).
Dentro de los ISRS, la Fluoxetina es el único medicamento aprobado por la FDA como tratamiento para la bulimia y no tiene efecto sobre el peso. Sin embargo, este tipo de fármacos puede aumentar el riesgo de suicidio en pacientes jóvenes por lo que es necesario una estrecha vigilancia por parte del médico (63).
Las complicaciones asociadas a la bulimia nerviosa son bastante similares a las que se encuentran en la anorexia nerviosa y más concretamente en la de tipo purgativo.
Las principales enfermedades relacionadas con la bulimia tienen que ver con las conductas compensatorias que llevan a cabo los pacientes (6,10,26). Podemos encontrar consecuencias a nivel físico y a nivel reproductivo.
En cuanto a la reproducción, se observa una tasa más elevada de infertilidad que en las mujeres sanas, a su vez, en las mujeres con bulimia nerviosa el embarazo no deseado aparece con una mayor frecuencia. Esto genera problemas a nivel personal y social de la paciente, pero también supone un alto coste para el sistema sanitario. Esta problemática puede deberse a la creencia de que es más difícil quedar embarazada si se padece bulimia y a que, en caso de estar tomando anticonceptivos orales, se vea alterada su eficacia por los vómitos autoinducidos (4).
Además, en los casos de niños nacidos de madres con bulimia nerviosa, se produce un descenso del control inhibitorio conductual (70), por lo que este trastorno no solo afecta a la madre sino también a su descendencia.
Por otro lado, tenemos las complicaciones físicas. Pueden ser locales asociadas a las conductas purgatorias, en la cavidad bucal como caries, gingivitis, enfermedad periodontal, etc., o en el aparato digestivo como reflujo gastroesofágico, esofagitis o hemorroides y algunas más graves como broncoaspiración, y desequilibrios hidroelectrolíticos (66).
Además, se pueden producir problemas neurológicos, cardiacos asociados a las alteraciones electrolíticas provocadas por lo vómitos recurrentes (82), problemas renales, endocrinos, y en el aparato esquelético como debilidad muscular. También es común la aparición de uñas quebradizas, problemas en la piel relacionados con la pérdida de aceites naturales, estreñimiento y gases (68).
Por último, los pacientes que sufren bulimia nerviosa también pueden presentar obesidad (6,20,21,35,46,69,82). Esta se relaciona con comorbilidades como son la hipertensión, dislipemia, enfermedades cardiovasculares y diabetes mellitus entre otras; y a patologías secundarias como colelitiasis, hernia de hiato, insuficiencia respiratoria, apnea del sueño, patología osteoarticular, insuficiencia venosa y se relaciona con mayor incidencia de algunos tipos de tumores (66).
El trastorno por atracones se caracteriza por realizar de forma recurrente una ingesta descontrolada de alimentos sin presentar ningún tipo de comportamiento compensatorio después con la finalidad de eliminar la carga calórica consumida durante el episodio de atracón (10,66).
Su presencia durante la adolescencia temprana se ha relacionado con la aparición de bulimia nerviosa durante la adolescencia tardía por lo que se ha considerado un buen método para predecir dicho trastorno (75).
Algunos de los síntomas que pueden aparecer en este trastorno es el hecho de que inicialmente, el paciente experimenta sensaciones de placer al comer y disfruta de los sabores, pero al poco tiempo, se convierten en sensaciones como malestar y repugnancia, sin embargo, no deja de comer. Por otro lado, podemos observar que el individuo come de manera rápida, casi sin masticar, mostrando desesperación y consumiendo una gran cantidad de líquidos para poder tragar la comida con mayor velocidad y facilidad (10).
Además, existe en el paciente una marcada preocupación por la imagen corporal y el peso (6,11,82). Es un trastorno relacionado con la obesidad y, en muchas ocasiones, el paciente es diagnosticado de obesidad, pero no del trastorno por atracones (6,11,47,52,69,84). Por lo tanto, se considera muy importante aportar criterios adicionales que permitan al especialista identificar si el paciente con obesidad sufre este tipo de trastorno alimenticio (11). Estos criterios son las circunstancias en las que se producen los atracones, no confundir un atracón con “picar”, el hecho de realizar los atracones a escondidas, y que los atracones se relacionen con momentos de estrés y preocupación, entre otros (10).
Al ser un trastorno relativamente nuevo, ya que sale del grupo de trastornos de la conducta alimentaria no especificado en la que se encontraba en el DSM-IV (25) para pasar a ser un trastorno reconocido en el DSM-V (75), no existen estudios sobre él que permitan ver la evolución que ha tenido su incidencia. Sin embargo, según las investigaciones realizadas recientemente, se ha visto que aparece en la sociedad con una frecuencia muy parecida a la de la anorexia o la bulimia y, dada su relevancia clínica, es una de las patologías más estudiadas en la actualidad (6,25). En este trastorno, las complicaciones y consecuencias para la salud del paciente suelen estar relacionadas con la obesidad que genera esta patología (10).
Al igual que en los dos trastornos alimenticios anteriormente desarrollados, en este también se ha introducido la clasificación “en remisión parcial” y “en remisión total” como novedad en el DSM-V. Un paciente se incluirá en el subgrupo de remisión parcial si han dejado de cumplirse algunos de los criterios que si estaban presentes al realizar el diagnóstico, y en el subgrupo de remisión total, si ya no se cumple ningún criterio diagnóstico. Además, es necesario especificar la gravedad del trastorno en función de los atracones que tengan lugar a la semana (25):
Tabla 3. Diferencias entre los criterios diagnósticos del trastorno por atracones en DSM-IV y DSM-V.
Fuente: Elaboración propia.
En cuanto al tratamiento del trastorno por atracón, el objetivo principal es conseguir que el paciente elimine o disminuya la frecuencia con la que lleva a cabo los episodios de atracones. Además, se intenta que mejore su autoestima, que acepte su cuerpo y tratas los problemas de depresión y ansiedad que generalmente aparecen ligados a este trastorno. Se ha demostrado que, al abordar los problemas psicológicos del paciente, se eliminan los atracones (12).
Se utilizan principalmente tres tipos de terapias psicológicas en esta patología (12):
No existen grandes cambios entre el DSM-IV y el DSM-V respecto a este trastorno. A pesar de que no se considera una patología presente solamente en niños, se recomienda en esta nueva edición no realizar el diagnóstico antes de los dos años del paciente para poder excluir el hábito de llevarse las cosas a la boca por el desarrollo normal de los niños (6,25). También se destaca que es más frecuente en adultos con discapacidad intelectual u otros trastornos mentales o en alguna situación específica como, por ejemplo, el embarazo (25).
Este trastorno de la conducta alimentaria se debe especificar si está en remisión y es el único, junto con el trastorno por rumiación, que se puede diagnosticar en pacientes que ya tengan otro diagnostico como anorexia o bulimia nerviosa, ya que las conductas características de la pica pueden ser compatibles con algunas presentaciones de la anorexia que llevan a cabo la ingestión de pañuelos de papel como forma para controlar el hambre (6,9,24). En esos casos pueden darse los dos diagnósticos a la vez, pero el primario debe ser la anorexia nerviosa (25).
Tabla 4. Comparación de criterios diagnósticos de la pica entre el DSM-IV y el DSM-V.
Fuente: Elaboración propia.
Anteriormente, este trastorno de la conducta alimentaria estaba incluido en los trastornos de la infancia y adolescencia en el DSM-IV (1,3,6,30,33,42,47,60). En la actualidad ha pasado a formar parte de los TCA en el DSM-V (75).
En esta nueva edición se tiene en cuenta que puede aparecer junto con otros diagnósticos de trastornos de la conducta alimentaria y de la ingestión de alimentos y que, en adultos, es más común entre los que presentan discapacidad intelectual (3). Además, como en el resto de TCA, será necesario especificar si el trastorno de encuentra o no en remisión en función de los criterios diagnósticos que vayan dejando de cumplirse (25).
Tabla 5. Cambios en los criterios diagnósticos del trastorno por rumiación entre DSM- IV y DSM-V.
Fuente: Elaboración propia.
En este trastorno se incluyen todos aquellos pacientes que presentan una pérdida significativa de peso o una deficiencia nutricional debido a que las ingestas de alimentos son evitadas y, por lo tanto, no se pueden cubrir las necesidades nutricionales básicas (75). Esta patología se observa generalmente en niños y no existe una distorsión en la percepción de la imagen corporal (1).
En el DSM-IV ya se incluía, pero era denominado “trastorno de la ingestión alimentaria de la infancia o la niñez”. En el DSM-V se producen diversos cambios, entre ellos se añade la clasificación del trastorno en remisión parcial o total en función de la evolución de este (25).
Tabla 6. Comparación de los criterios diagnósticos del trastorno por evitación/restricción de la ingesta de alimentos entre el DSM-IV y el DSM-V.
Fuente: Elaboración propia.
De acuerdo con el DSM-IV el trastorno de la conducta alimentaria no especificado (TCANE) es una categoría que comprende a los trastornos de la conducta alimentaria que no cumplen con los criterios para el diagnóstico de alguno de los TCA, generalmente porque los síntomas no se presentan en la intensidad que deberían para obtener un diagnóstico (6,10,25).
En la nueva edición del DSM esta categoría se conserva, pero pasa a denominarse “trastornos de la conducta alimentaria o de la ingesta de alimentos especificado” que incluye los trastornos que cumplen las características para incluirse en el TCANE en el DSM-IV, añadiendo que el médico que realice el diagnostico debe especificar por qué no se cumplen los criterios y determinar con qué TCA están relacionados los síntomas (6,8,18,25). Es de los TCA más comunes en la práctica clínica rutinaria, pero ha sido escasamente estudiado debido a la clasificación que se le dio durante años en el DSM-V (75).
Además, en el DSM-V se incluye, por un lado, los trastornos de la conducta alimentaria o de la ingesta de alimentos especificado y, por otro lado, el trastorno de la conducta alimentaria o de la ingesta de alimentos no especificado que aparece como complemento del anterior para clasificar un TCA del que no se tiene suficiente información, pero si presenta síntomas característicos de este tipo de trastornos y un malestar clínicamente significativo o un deterioro en la vida social o laboral (6,25,26,60). Esto suele ocurrir, por ejemplo, en los servicios de urgencia.
Para facilitar el diagnostico de este tipo de trastornos, aparecen una serie de ejemplos tanto en el DSM-IV como en el DSM-V (26) con algunas variaciones entre ellos que se representan en la siguiente tabla:
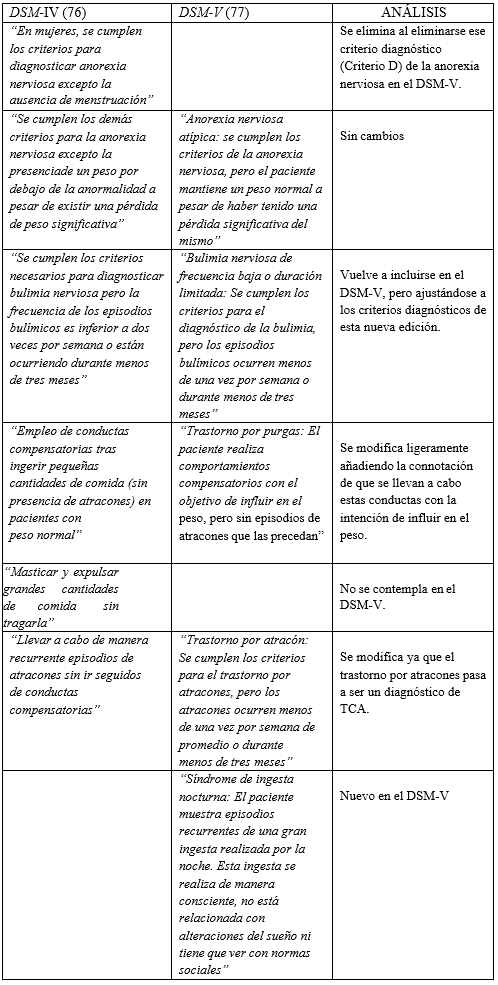
Tabla 7. Ejemplos incluidos en el DSM-IV y DSM-V para facilitar el diagnóstico de los trastornos de la conducta alimentaria o de la ingesta de alimentos no específicos/específicos respectivamente.
Fuente: Elaboración propia.